Послеродовый период длится 6–8 недель с момента родов и определяется обратным развитием (инволюцией) всех органов и систем, которые подвергались изменению в течение беременности [1]. Пуэрперий может сопровождаться различными осложнениями, такими как кровотечение, инфекционно-воспалительные заболевания и др. [2]. Послеродовые осложнения являются важной медико – социальной проблемой и одной из причин в структуре материнской заболеваемости. Так, кровотечение, по данным литературы, встречается в среднем в 1–2% родов [3].
В большинстве случаев причиной кровотечения является задержка плацентарной или децидуальной ткани, нарушение инволюции плацентарной площадки и эндометрит [3]. При гистологическом исследовании наличие плацентарной ткани определяется в 30% наблюдений [4]. Эндометрит, как осложнение послеродового периода, встречается в 2–5% случаев самопроизвольных родов и в 16–35% после проведения кесарева сечения [5]. Замедленная инволюция матки рассматривается в качестве характерного признака эндометрита. Вместе с тем преобладающие стертые формы со слабо выраженной клинической симптоматикой обусловливают трудности его диагностики [5].
Впервые ультразвуковое исследование (УЗИ) применил в 1972 г. Н.Р. Robinson для изучения послеродовых изменений матки, а J. Malvern и S. Campbell в 1973 г. – для выявления причин послеродовых кровотечений [6]. И сегодня эхография является одним из наиболее доступных и информативных методов оценки состояния матки при физиологическом и осложненном течении послеродового периода [7, 8]. Однако интерпретация данных при возникновении послеродовых осложнений нередко остается сложной задачей [9, 10].
Существуют два разных подхода использования УЗИ в послеродовом периоде – в качестве скринингового обследования и при наличии клинических показаний. В зарубежных клиниках в последние годы эхографию применяют в основном только при возникновении клинически подтвержденных осложнений: кровотечение, гнойно-воспалительные заболевания, в том числе эндометрит и при подозрении на остатки плацентарной ткани и др. [11, 12].
В нашей стране эхография используется как рутинное скрининговое исследование в послеродовом периоде [3, 7]. Для оценки степени сокращения послеродовой матки и предикции осложнений при проведении УЗИ ориентируются на динамику уменьшения ее размеров. Такие параметры, как расширение полости матки, наличие пузырьков газа, рассматриваются в качестве эхографических маркеров послеродовых инфекционно-воспалительных осложнений [13–15]. Однако A. Mulic-Lutvika, A. Axelsson показали, что при отсутствии клинической картины указанные эхографические критерии могут быть вариантом нормы, в том числе после кесарева сечения, а также ручного обследования полости матки. И несмотря на то что указанные признаки встречаются и при эндометрите, наличие их не относят к синониму последнего [16].
Цель исследования: оценить значение ультразвуковых параметров послеродовой матки для прогноза развития инфекционно-воспалительных осложнений.
Материал и методы исследования
Проведено проспективное обсервационное исследование у 211 пациенток, родоразрешенных в ФГБУ НЦАГиП им. Кулакова В.И. Минздрава России в период с 01.01.2014 по 01.05.2015 в сроки 37–41-я неделя беременности. Критерий включения: одноплодные роды живым доношенным плодом. В 1-ю группу (105 женщин) включены пациентки, результаты УЗИ которых, выходили за пределы нормативных значений; 2-я группа (106 женщин) состояла из пациенток, с показателями УЗИ в пределах нормативных значений, установленных Федеральными клиническими рекомендациями «Кесарево сечение. Показания, методы обезболивания, хирургическая техника, антибиотикопрофилактика, ведение послеоперационного периода» МЗ РФ от 06.05.2014 г. (представлен на сайте ФГБУ НЦАГиП http://www.ncagip.ru/nmo/elib/clinicprot.php).
Согласно протоколу нормативным значением после родов через естественные родовые пути принято расширение полости матки до 1,5 см, после кесарева сечения – до 1,8 см.
Каждая группа была разделена на 2 подгруппы согласно методу родоразрешения: а – после кесарева сечения; б – после самопроизвольных родов. УЗИ проводилось у всех пациенток на 3-й день и в динамике в течение 60 дней после родов с помощью прибора SONY LOGIQ 5 PRO DE, США в режиме реального времени трансабдоминальным конвексным датчиком 3,5 МГц и вагинальным датчиком 5 МГц. Для оценки размеров и состояния тела матки исследование выполняли при первом обследовании (на 3-и сутки после родов) трансабдоминально при умеренно наполненном мочевом пузыре, в последующем трансвагинально. Исследовали следующие параметры матки: длина, переднезадний размер, ширина, состояние полости. Длину матки измеряли в сагиттальной плоскости как расстояние от внутреннего зева до дна матки. Переднезадний размер матки измеряли как максимальное расстояние между передним и задним контуром матки, в сагиттальной плоскости перпендикулярно к продольной оси матки. Ширина матки – это поперечный размер матки на уровне трубных углов. Для оценки состояния полости матки использовали ее переднезадний размер, измеренный в сагиттальной плоскости.
Статистические методы оценки результатов включали: описательные статистики (M±m), сравнение данных между группами проводилось с помощью t-критерия Стьюдента парного и для независимых выборок, а также точного критерия Фишера для анализа таблиц сопряженности 2×2. Анализ проводился в пакете программ SPSS 22.
Результаты и обсуждение
На первом этапе работы был проведен анализ частоты вакуум-аспирации содержимого полости матки в связи с ее субинволюцией в послеродовом периоде. Для этого проанализированы 4820 историй родов с 2012 по 2015 гг. В результате выявлено, что частота вакуум-аспирации содержимого полости матки в связи с «субинволюцией матки» в послеродовом периоде за данный период снизилась в 5 раз (2012 г. – 2,78%; 2013 г. – 2,10%; 2014 г. – 1,10%; 2015 г. – 0,56%). Показанием к проведению операции при диагнозе «субинволюция матки» являлись показатели УЗИ: расширение переднезаднего размера полости матки более 1,5±0,48 см. Проведен анализ целесообразности хирургической эвакуации содержимого полости матки при ее субинволюции.
На втором этапе проведена оценка значения ультразвуковых параметров послеродовой матки для прогноза развития инфекционно-воспалительных осложнений. Для этого было проведена оценка инволюции матки после кесарева сечения и самопроизвольных родов у 211 пациенток.
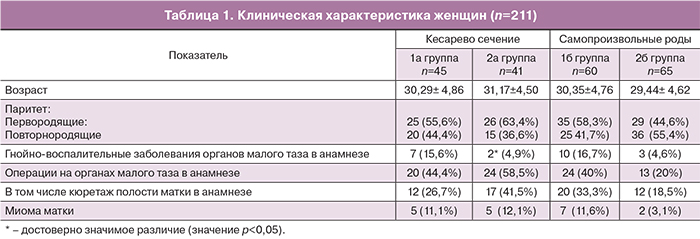
Из факторов, осложняющих течение беременности в обеих группах, встречались: сердечно-сосудистые заболевания в 15,2 и 16,1%; заболевания мочевыводящей системы в 13,6 и 14,3%; эндокринной системы в 12,9 и 13,8%; варикозная болезнь в 8,6 и 7,4%; тромбофилии в 6,0 и 7,1% (значение р>0,05). Таким образом, по соматической патологии данные группы не отличались. При анализе структуры гинекологической заболеваемости достоверных различий в частоте оперативных вмешательств на органах малого таза, в том числе кюретажа полости матки, наличия миомы матки не выявлено (табл. 1).
На течение послеродового периода важное значение оказывают особенности течения беременности и родов (табл. 2).
Как представлено в табл. 2, группы 1 и 2 сопоставимы по количеству беременностей в анамнезе, продолжительности родов, массе плода. Выявлено статистически значимое различие в частоте развития анемии в послеродовом периоде 1а группы в сравнении с 2а (р<0,0046) и 1б – в сравнении с 2б группой (р<0,0295). Средняя продолжительность пребывания в стационаре составила для 1а и 1б группы: 6,33±1,59 и 4,43±1,82 дня, а во 2а и 2б группе – 5,29±1,13 и 3,17±1,12 дня соответственно (р<0,05).
Данные, полученные при УЗИ в группах сравнения, приведены в табл. 3.
Пациентки 1-й группы были выписаны с результатами УЗИ, выходящими за пределы нормативных значений (наибольший размер передне-заднего размера полости матки составил 5,2 см) и в дальнейшем осуществлялось их динамическое наблюдение. Следует отметить, что в этих случаях мы не использовали методы хирургической эвакуации содержимого матки (вакуум-аспирация или кюретаж), а также антибактериальную терапию. Контрольное УЗИ проводилось на 7, 14, 30, 60-е сутки до получения нормативных показателей. У женщин 1-й группы полость матки самостоятельно сократилась до нормативных значений: у 54 пациенток к 7-м суткам, у 37 – к 14-м суткам и у 12 – к концу месяца. У 2 пациенток значения параметры УЗИ послеродовой матки пришли к нормативным лишь ко второму месяцу наблюдения (табл. 4).
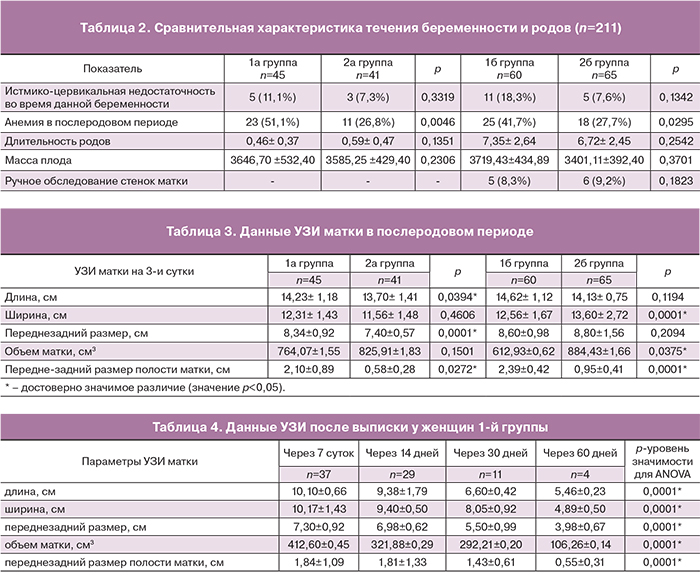
Эхографические признаки газа в полости матки определялись в раннем послеродовом периоде чаще после кесарева сечения и после ручного отделения плаценты в обеих группах: 7,14 и 6,25% соответственно, и не ассоциировались с развитием эндометрита. Существуют противоречивые данные о наличии газа в полости матки во время нормального пуэрперия [17]. Предыдущие исследования показали, что имеется корреляционная зависимость между наличием эхо – признаков газа и развитием инфекции, вызванной E. coli или C. perfringens [16]. С другой стороны, Wachsberg и Kurtz обнаружили присутствие газа в 21% случаев нормального течения послеродового периода [18]. Другие исследователи не выявили причинно-следственной связи между наличием газа и послеродовым эндометритом [4]. В нашем исследовании эхо-признаки газа во всех наблюдениях (13,4%) исчезали в течение первых двух недель, без развития инфекционных осложнений.
Следует отметить, что у двух пациенток из 1-й группы, выписанных после родов с расширением переднезаднего размера полости матки 2,5 и 3,1 см, при последующих УЗИ было диагностировано наличие остатков плацентарной ткани, что потребовало проведения кюретажа полости матки. Возможно, использование стандартного B-режима при значительном расширении полости матки затрудняет дифференциацию децидуальной и плацентарной ткани. Остатки плацентарной ткани определяются как образование, расположенное в полости матки, губчатой структуры повышенной эхогенности, с четкими ровными контурами. A. Weissmann-Brenner рекомендует при наличии сомнительных и трудно интерпретируемых участков в полости матки применять дополнительные методы, например, цветовое допплеровское картирование для выявления сосудов, оценки наличия цветовых локусов в образовании [2].
В изданном в 2014 г. американском руководстве Williams Obstetrics термин «субинволюция матки» относится к остановке или замедленной инволюции матки, которая является нормальным процессом в послеродовом периоде и сопровождается более длительным выделением лохий. В то время как некоторые отечественные авторы (Т.В. Шевелева, 2008; Ю.П. Титченко, 2006; И.А. Салов, 2011, и др.) полагают, что необходимо проводить оперативное опорожнение полости матки при подозрении на ее субинволюцию, считая ее формой или вариантом эндометрита на фоне задержки остатков децидуальной оболочки, сгустков крови [9, 19].
В исследовании, проведенном австралийскими учеными S. Pather и соавт. (2005), отмечено, что выскабливание полости матки при диагнозе «субинволюция» в 40% случаев не имело каких-либо четких показаний для проведения этой операции. Только в половине наблюдений выскабливание полости матки при подозрении на остатки плацентарной ткани было проведено целесообразно и подтверждено гистологически. У 1,5% пациенток операция осложнилась перфорацией матки, а у 39% в полученном гистологическом соскобе определялась ткань миометрия, что привело в последующем к развитию синдрома Ашермана у одной из пациенток. В указанном исследовании также установлено, что у 8,5% пациентов проведенный в послеродовом периоде кюретаж полости матки, вызвал различные осложнения, а диагностическая ценность его не превышала 50%. Указанные авторы отметили высокую информативность УЗИ в обнаружении остатков плацентарной ткани: чувствительность и специфичность составила 85 и 92% соответственно [20].
Необходимо подчеркнуть, что в проведенном нами исследовании в 1-й группе не было зарегистрировано ни одного случая эндометрита в течение всего периода наблюдения. Среди пациенток 2-й группы, выписанных с нормативными значениями УЗИ, две были госпитализированы с диагнозом послеродовый эндометрит на 17-е и 11-е сутки послеродового периода. Следует отметить, что при анализе всех случаев послеродового эндометрита (18 случаев за 2014 г.) у женщин, обратившихся после выписки в НЦАГиП, данные эхографии полости матки при выписке были в пределах нормы.
Выводы
1) После оперативного родоразрешения и родов через естественные родовые пути при отсутствии клинических проявлений развития инфекционно-воспалительных осложнений в послеродовом периоде, такие эхографические критерии, как наличие пузырьков газа, расширение полости матки, не могут рассматриваться в качестве предикторов последних и являться показанием для применения антибактериальной терапии или кюретажа полости матки, которые, в свою очередь, могут вызывать ряд осложнений.
2) При увеличении полости матки более 2,5 см показано использование цветового допплеровского картирования и динамическое ультразвуковое мониторирование в послеродовом периоде для исключения остатков плацентарной ткани.
3) При неосложненном течении послеродового и послеоперационного периода результаты проведенного исследования ставят под сомнение целесообразность рутинного применения УЗИ для предикции инфекционных осложнений.



