Клинический аудит направлен на анализ и выработку предупредительных мероприятий для обеспечения стабильной и качественной работы лечебного учреждения любого уровня [4, 7, 10, 11]. В настоящее время является очевидной необходимость разработки системы перинатального аудита с учетом регионализации медицинской помощи, в частности эффективных методов диагностики и лечения инфекционно-воспалительных заболеваний (ИВЗ) у новорожденных с учетом возможностей медицинских учреждений различного уровня [9, 14, 18]. Это связано, прежде всего, с широким распространением инфекций как внутриутробных, так и постнатальных, опасностью для окружающих с точки зрения эпидемиологического неблагополучия, тяжелым течением и неспецифическими клиническими проявлениями ИВЗ в неонатальном периоде, что определяет сложности диагностики, трудности в интерпретации результатов обследования, выборе терапии. Во многом решение
проблемы ИВЗ у новорожденных связано с точной и своевременной идентификацией возбудителя, состоянием иммунитета, возможности защитных реакций организма ребенка. Определение значимости различных диагностических критериев инфекционного процесса в динамике заболевания, использование современных методов, таких как полимеразная цепная реакция, выявление полиморфизма генов цитокинов, уровень прокальциотонина, С-реативного белка, интерлейкинов в комплексе с рутинными клинико-лабораторными методами, является на сегодняшний день актуальной проблемой неонатологии и основой для разработки клинических протоколов. Следует также подчеркнуть, что своевременная диагностика врожденной инфекционной патологии у одного больного и рациональная антимикробная терапия имеют большое значение для эффективной организации инфекционного контроля и профилактики внутри больничных инфекций у других пациентов.
Разработка стандартов и высокотехнологичного лечения, внедрение их в повседневную практику является одной из важнейших задач современной медицины и во многом определяет качество медицинской помощи. Соответствие рекомендованных стандартов и реальной клинической практики может обеспечить медицинский аудит, который дает возможность выявить эффективность той или иной технологии, определить, какие барьеры существуют для ее внедрения [12, 16, 17]. Своевременная и адекватная диагностика заболевания на каждом этапе медицинской помощи, достоверная идентификация возбудителя, дифференциальная диагностика и интерпретация неспецифических клинических проявлений, лежат в основе проведения рациональной фармакотерапии, которая, в конечном счете, определяет не только эффективность лечения и благоприятный исход, но и дает возможность снизить стоимость лечения и выхаживания больного новорожденного.
Цель исследования: повысить качество медицинской помощи новорожденным детям с ИВЗ путем
разработки системы клинического аудита и внедрения рациональной этиотропной и патогенетической терапии в неонатальную практику.
Материал и методы исследования
Проведен ретроспективный анализ медицинской документации (история родов, история развития
новорожденного, история болезни, амбулаторная карта поликлинического наблюдения) новорожденныхдетейзапериод2006–2011гг.Проанализированы медицинские документы из четырех Федеральных округов (ФО) Российской Федерации (табл. 1) 3227 новорожденных, из них – 1862 новорожденных ребенка с наиболее часто встречающимися в неонатологической практике ИВЗ (внутриутробной инфекцией, врожденной и приобретенной пневмониями, омфалитом, ринитом, коньюнктивитом, сепсисом).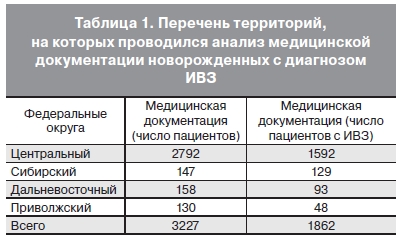
На основании существующих критериев диагностики ИВЗ у новорожденных [1, 2] разработана схема
проведения аудита оказания медицинской помощи новорожденным с ИВЗ, проведена статистическая
обработка клинико-лабораторных признаков с учетом современной клинической эпидемиологии (чувствительность и специфичность), что позволило пересмотреть значимость критериев диагностики и определить приоритеты.
Результаты исследования
Проведение ретроспективного анализа медицинской документации новорожденных с ИВЗ в четырех ФО России (табл. 1), верификация всех случаев диагностики ИВЗ позволило установить, что при
диагностике ИВЗ (сепсиса, врожденной пневмонии, омфалита) у новорожденных не всегда (до 85%
случаев) используются рекомендованные критерии [1, 2, 3, 8], отсутствует интерпретация клинических
и лабораторных признаков, обоснование терапии ИВЗ. Такая ситуация отмечена во всех лечебных учреждениях представленных ФО.
На примере одного учреждения был проведен клинический аудит ведения новорожденных с ИВЗ
с помощью разработанной модели аудита в период с 2007 по 2011 г. На 1-м этапе исследования проведен анализ 546 историй болезни новорожденных с различной патологией, поступивших в отделение патологии новорожденных и недоношенных детей (ОПНиНД) в 2007 г. Из этой когорты детей были отобраны 342 (62,6%) ребенка с различной инфекционной патологией (диагноз в соответствии с Международной классификацией болезней 10-го пересмотра — (МКБ-10), которые были распределены на 4 группы (табл. 2).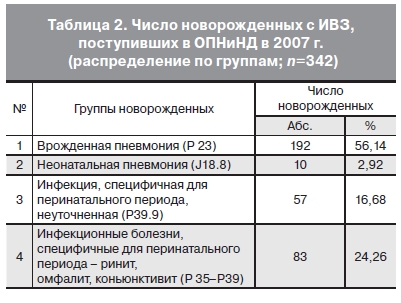
Был проведен анализ критериев установления диагноза ИВЗ по историям болезни детей, поступивших
в ОПНиНД из других отделений лечебного учреждения 3-го уровня: 1-го детского отделения (1ДО),
2-го детского отделения (2ДО), обсервационного, интенсивной терапии и реанимации новорожденных (ОИТиРН), отделения хирургии новорожденных (ОХН), родильного блока. Проведена «спираль» клинического аудита с внедрением результатов на практике и повторным изучением результатов.
Был проведен анализ с учетом времени поступления детей на 2-й этап выхаживания (до 72 ч и после), прослежена маршрутизация больных новорожденных из различных отделений и ле чебных учреждений.
Следует отметить, что подавляющее большинство (67%) детей были переведены на 2-ой этап выхаживания до 72 ч жизни, что позволяет предположить врожденный генез ИВЗ. Бóльшая часть всех поступивших на 2-ой этап детей составили пациенты из ОИТиРН (53%), из 1ДО и 2ДО поступили 43% всех больных.
Используя существующие критерии диагностики, представленные в классификации пневмоний у новорожденных, методических рекомендациях Минздравсоцразвития России, приказах, Национальном руководстве, учебниках, была проведена верификация диагнозов ИВЗ по нозологическим формам с учетом МКБ-10, сроков реализации инфекционного процесса, обоснования диагноза и проведенной терапии [1, 2, 5, 6].
По возрасту матерей достоверного различия в группах не выявлено. Средний возраст матерей в 1-ой
группе составил 29,5±2,5 года; во 2-й группе – 29±2,9 года; в 3-й группе – 24±2,1 года; в 4-й группе – 30,9±2,0 года. Установлено, что подавляющее большинство женщин имели отягощенный акушерско-гинекологический анамнез: уреаплазмоз, хламидиоз, цитомегаловирусная, герпетическая, папилломавирусная инфекция, гарднереллез выявлены у 39,5%; воспалительные заболевания женской половой сферы (аднексит, сальпингоофорит, эндометрит) диагностированы у 11,6% женщин, обострение генитального герпеса – у 3,5%. Течение беременности на фоне обострения воспалительных заболеваний мочеполовой системы отмечено у 19% женщин, плацентарная недостаточность – у 6,1%, прэклампсия – у 10,2%, истмико-цервикальная недостаточность с хирургической коррекцией (швы на шейке матки) – у 11,6%, кольпит – у 17,5%, гормональную терапию во время беременности получали 11,4% женщин.
В табл. 3 представлены особенности родов и характеристика новорожденных детей по основным антропометрическим показателям.
Таблица 3. Характеристика новорожденных детей в исследуемых группах (n=342).
По антропометрическим показателям новорожденных достоверных различий во всех группах не
установлено. Следует отметить, что мальчиков во всех группах было значительно больше, чем девочек. В подавляющем большинстве дети рождались путем операции кесарево сечение, что было обусловлено, прежде всего, наличием женщин с тяжелой акушерской и соматической патологией. Во всех исследуемых группах преобладали доношенные дети (73%), лишь в группе детей с неонатальной пневмонией недоношенные дети составили 60%. Также следует отметить, что в группе детей, рожденных с помощью вспомогательных репродуктивных технологий (ВРТ), число детей с врожденной пневмонией было значительно больше и составило 20%, у 15,6% детей, рожденных с использованием ВРТ, в раннем неонатальном периоде были диагностированы омфалиты, риниты, коньюнктивиты. Для верификации диагноза омфалит использовался протокол, опубликованный ранее [9].
Результаты верификации диагнозов ИВЗ у новорожденных показали, что совпадение диагнозов не превышало 66% в группе детей, которым был поставлен диагноз врожденной пневмонии. В группе детей с неонатальной пневмонией (2-я группа) гипердиагностика составила 70%. В 3-й группе гипердиагностика имела место в 91,3% случаев. Это обусловлено, прежде всего тем, что часто дети со срывом адаптации расценивались как инфекционные больные, а также установлен дефект заполнения медицинской документации. В 4-й группе гипердиагностика выявлена у 74,5%, несмотря на возможность визуально определить наличие очага инфекции (омфалит, конъюнктивит). В историях
болезни не были описаны признаки, на основании которых были диагностированы омфалит, ринит,
коньюнктивит, или описание очага не свидетельствовало о наличии воспалительного процесса.
Следствием гипердиагностики ИВЗ на всех этапах выхаживания являлось необоснованное назначение
антибактериальной и иммунотерапии, имело место назначение препаратов без установленных показаний (off lable), а также без учета бактериологического исследования.
В 30% случаев назначение антибактериальных препаратов проводилось при отсутствии описания
клинических симптомов ИВЗ (прямых или косвенных) и лабораторных изменений, подтверждающих
наличие инфекционного процесса. Неадекватный режим дозирования (33%), характеризуется назначением доз, не описанных в инструкции к препарату. Нерациональная комбинация антибиотиков (назначение препаратов одной группы) отмечена у 14% больных детей. Необоснованная продолжительность антибактериальной терапии (дети продолжали получать антибиотики при нормализации клинических и лабораторных показателей), была отмечена в 11% случаев. Особое значение имеет отсутствие преемственности проведения антибактериальной терапии — в 12% случаев, когда происходит смена антибиотиков без какого-либо обоснования.
После определения с помощью проведенного аудита основных направлений улучшения качества медицинской помощи новорожденным с ИВЗ и обсуждения полученных результатов, в 2008 г. на основании имеющихся данных литературы и научных исследований, проводимых в учреждении в соответствии с разработанными протоколами диагностики и лечения новорожденных с ИВЗ, были предложены необходимые изменения [14, 15, 19, 20]. Ниже представлены результаты мероприятий, проведенных на основании аудита.
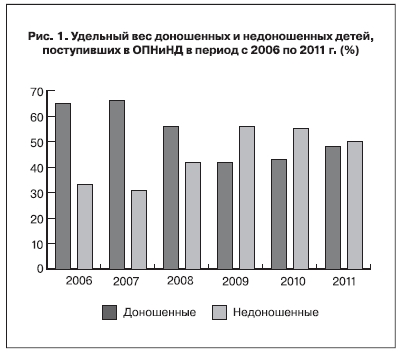
Приведенные данные (рис. 1) свидетельствуют об увеличении в 1,5 раза удельного веса недоношенных детей, включая детей с очень низкой и экстремально низкой массой тела, среди всех поступивших в отделение с 2006 по 1011 г. Является очевидным, что эта категория пациентов нуждается в более длительном пребывании в стационаре и подвержена гораздо большему риску возникновения инфекционно-воспалительной патологии, в том числе и риску госпитальной инфекции. Это подтверждается увеличением такого показателя, как средний койко-день, который с 2007 г. увеличился с 10,15 до 14,02 в 2011 г.
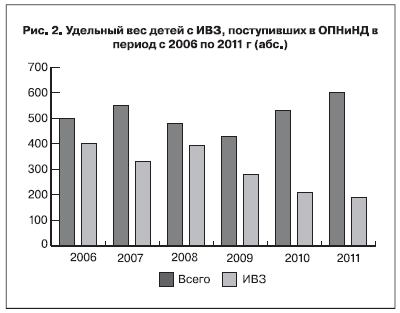
Как видно из данных, представленных на рис. 2, систематическое ежегодное проведение аудита в
период с 2008 по 20011 г. привело к уменьшению в 2 раза удельного веса детей, которым был поставлен диагноз ИВЗ.
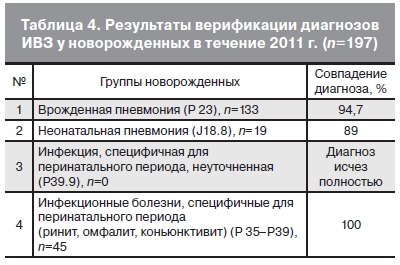
Дети также были распределены на группы, как и в 2007 г., однако случаев установления диагноза «Инфекция, специфичная для перинатального периода, неуточненная (Р39.9)» не встречалось. Как
видно из данных, представленных в табл. 4, число детей с диагнозом врожденная пневмония снизилось в 6,4 раза, с диагнозом неонатальная пневмония – в 6,3 раза. Необходимо отметить, что значительно сократилось поступление детей из отделения новорожденных с 43,5% в 2007 г. до 19,9% в 2011 г.
Тщательное наблюдение и следование рекомендованным критериям позволило оптимизировать диагностику ИВЗ и отказаться от необоснованных переводов детей.
Изменение диагностических критериев нашло свое отражение в терапевтической тактике ИВЗ у новорожденных детей (табл. 5).
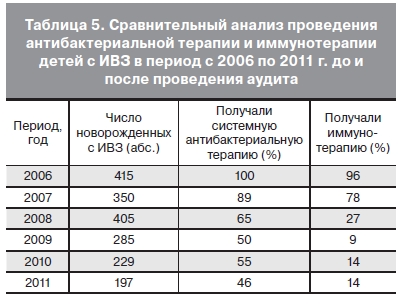
При анализе историй болезни новорожденных было установлено, что с 2006 по 2011 г, число детей, получавших антибактериальную терапию, уменьшилось в 2,2 раза, иммунотерапию – в 6,8 раза.
Следует подчеркнуть, что выбранная тактика диагностики и лечения ИВЗ у новорожденных не увеличила числа заболеваний, диагностированных после выписки детей из стационара, и случаев повторной госпитализации в неонатальном периоде. Для стабилизации полученных результатов необходимо постоянное проведение клинического аудита и внедрение полученных результатов в практику. Модели проведения аудита должны быть правильно сконструированы и внедрены в практику [5, 13, 16, 19, 20].
Таким образом, для неонатологической практики важной проблемой является не только разработка
новых технологий диагностики и лечения ИВЗ, но и такая организация лечебного процесса, при
которой возможно наиболее эффективное внедрение этих технологий, основанное на объективном
анализе существующих барьеров при их использовании. Применение системы аудита в клинической практике позволяет оптимизировать диагностику ИВЗ у новорожденных, что предотвращает необоснованное использование антибактериальной и иммунотерапии, без снижения качества медицинской помощи новорожденным и увеличения
заболеваемости.
Выводы
1. Использование клинических протоколов позволяет избежать гипердиагностики ИВЗ у новорожденных детей, необоснованного назначения антимикробной терапии, а также снижает риск развития полирезистентной госпитальной флоры.
2. Использование «спирали» аудита позволяет внедрить научно-обоснованные мероприятия по
повышению качества медицинской помощи новорожденным детям и снизить экономические затраты.



