Среди важнейших проблем практического акушерства одно из первых мест занимает проблема преждевременных родов. Частота преждевременных родов не имеет тенденции к снижению и составляет, по данным ряда авторов, от 8,7 до 12,5% [1, 2].
Преждевременные роды играют немаловажную роль в структуре перинатальной заболеваемости и смертности, рождения детей с тяжелой психоневрологической симптоматикой. На долю недоношенных детей приходится 60–70% ранней неонатальной смертности и 65–75% детской смертности; мертворождаемость при преждевременных родах наблюдается в 8–13 раз чаще, чем при своевременных [3, 4].
Более 50% преждевременных родов, независимо от особенностей этиологических факторов, начинаются с преждевременного разрыва околоплодных мембран (ПРОМ) и несвоевременного излития околоплодных вод [5, 6]. ПРОМ представляет собой одну из наиболее важных проблем в акушерской практике. Неправильный диагноз ПРОМ может привести к необоснованным действиям (например, госпитализации или досрочному родоразрешению), а поздняя диагностика влечет за собой рост инфекционно-воспалительных осложнений у матери и плода.
В последние годы особую значимость приобрела проблема отхождения околоплодных вод при сроках гестации 22–34 недели. В этот период отсутствует готовность родовых путей к родам, что влечет за собой длительные затяжные роды и соответственно страдание плода и матери. В то же время в связи с незрелостью легочной ткани у недоношенных детей развивается респираторный дистресс-синдром, при этой патологии недоношенные дети находятся длительно на искусственной вентиляции легких (ИВЛ) с последующими неблагоприятными исходами. В этой группе недоношенных детей высока перинатальная и ранняя неонатальная смертность [7].
В связи с вышеизложенным очевидна целесообразность апробации и внедрения новых методов ведения недоношенной беременности, осложненной преждевременным отхождением околоплодных вод. По современным представлениям, существуют две тактики ведения недоношенной беременности, осложненной ПРОМ в сроках гестации 22–34 недели. Первая – родоразрешение в ближайшие часы после излития вод в целях снижения риска развития гнойно-септических осложнений у матери и плода. Вторая – пролонгирование беременности для достижения большей морфофункциональной зрелости плода на фоне адекватной комплексной терапии [3].
Цель настоящего исследования – проведение анализа перинатальных исходов у пациенток, беременность у которых осложнилась преждевременным отхождением околоплодных вод при сроке гестации 22–34 недели, при применении консервативно-выжидательной тактики ведения для оценки целесообразности длительного пролонгирования беременности.
Материал и методы
Под наблюдением находились 64 пациентки (основная группа), лечившиеся в отделении патологии беременности ГУЗ Перинатальный центр Саратовской области в 2012–2013 гг., беременность у которых осложнилась ПРОМ при сроках гестации 22–34 недели. У пациенток данной группы придерживались выжидательной тактики с контролем возможного развития инфекционно-воспалительных осложнений.
Группу сравнения составили 39 пациенток со спонтанным развитием родовой деятельности в аналогичные сроки гестации при отсутствии ПРОМ и длительного безводного промежутка.
Диагноз ПРОМ устанавливали на основании клинических данных, оценки объема околоплодных вод с определением индекса амниотической жидкости и тест-набора для определения подтекания околоплодных вод Amnisure ROM Test (Амнишур). Постановка правильного диагноза ПРОМ является основным моментом в выборе правильной тактики ведения беременной. При полном разрыве плодных оболочек диагностика не представляет труда. Гораздо сложнее обстоит дело с субклиническими разрывами, когда возникают микротрещины или боковые разрывы без массивного излития околоплодных вод, что грозит инфекционными осложнениями при позднем обнаружении.
Преобладающие в современной практике нитразиновый тест и проба кристаллизации не обладают достаточной чувствительностью и специфичностью и становятся еще более неточными, если после разрыва оболочек прошло более одного часа. Через сутки после разрыва оболочек они становятся вообще неинформативными. В то же время ошибка в постановке диагноза влечет за собой неверную акушерскую тактику и серьезные осложнения.
Современные иммунологические методы диагностики ПРОМ основаны на выявлении в отделяемом влагалища тех веществ, которые в большом количестве содержатся преимущественно в околоплодных водах. Тест Amnisure® основан на выявлении плацентарного α-микроглобулина-1 (ПАМГ-1), который в большом количестве содержится в околоплодных водах (2000–25000 нг/мл) и позволяет выявить даже минимальное количество плацентарного белка, появляющегося во влагалищных выделениях после начала подтекания вод. В тесте Amnisure используется комбинация нескольких моноклональных антител, не реагирующих на компоненты мочи, спермы и другие возможные компоненты влагалищного отделяемого.
Проведение теста занимает 5–10 мин, забор материала не требует исследования в зеркалах (минимальная инвазивность). Порог чувствительности теста AmniSure составляет 5 нг/мл, что обеспечивает 99% точность обнаружения ПРОМ даже при недоношенной беременности [8].
Тесты, основанные на определении другого белкового маркера – протеина, связывающего инсулино-подобный фактор роста (ПСИФР-1) (АктимПром и Амниоквик) обладают менее высокой чувствительностью и специфичностью в сложных диагностических случаях. Проанализированы все работы, которые когда-либо были выполнены по тестам на ПАМГ-1 и ПСИФР-1 в период с 1990 по 2011 г. и были цитированы в базе данных MEDLINE (всего было проанализировано 39 исследований). Отмечено, что если в простых диагностических случаях точность тестов сопоставима, то в сложных количество ложноотрицательных результатов (не выявленных разрывов) теста ПСИФР-1 превышает в 6,5 раза количество ложноотрицательных результатов тестов ПАМГ-1, а количество ложно-положительных (тест показал разрыв при целых плодных оболочках) результатов ПСИФР-1 превышает количество ложно-положительных результатов ПАМГ-1 в 20 раз [9]. В связи с этим именно тест на ПАМГ-1 было решено использовать для подтверждения или исключения преждевременного излития вод.
При пролонгировании беременности пациенток с ПРОМ госпитализировали в специализированные палаты, оборудованные бактерицидными лампами; проводился контроль количества и характера подтекающих вод, термометрия каждые 3 часа, контроль уровня лейкоцитов с оценкой лейкоцитарной формулы 1 раз в сутки; исследование вагинального мазка на микрофлору каждые 2–3 дня; бактериологическое исследование отделяемого из цервикального канала на β-гемолитический стрептококк, флору и чувствительность к антибиотикам, а также определение С-реактивного белка в крови 1 раз в сутки.
Антенатальная диагностика состояния плода включала проведение ультразвуковой фетометрии, кардиотокографии 1 раз в 2–3 дня, а также допплерографическое исследование кровотока в артерии пуповины, аорте плода, маточных артериях и средней мозговой артерии. Ультразвуковое сканирование в реальном масштабе времени и допплерометрию плодового и плацентарного кровотока проводили на ультразвуковом аппарате Voluson e8 Еxpert, КТГ проводили ежедневно аппаратом Sonicaid Team Cape.
При пролонгировании беременности пациенткам проводили профилактику синдрома дыхательных расстройств (СДР) плода дексаметазоном в курсовой дозе 24 мг путем внутримышечных инъекций по 4 мг через 6 ч.
Всем пациенткам проводилась токолитическая терапия в течение 48–72 ч для проведения курса терапии глюкокортикоидами. Токолитическую терапию проводили β2-адреномиметиком – гинипралом парентерально со скоростью 0,075 мкг/мин и последующим энтеральным приемом в дозе 2–3 мг/сут. Одновременно назначали антибиотики для профилактики инфекционно-воспалительных осложнений, наиболее часто использовали цефалоспорины III поколения (цефтриаксон в суточной дозе 2 г) в течение 5–7 дней.
Акушерская тактика при консервативном родоразрешении соответствовала принципам ведения преждевременных родов. Для обезболивания родов применяли эпидуральную анестезию.
На фоне указанной терапии беременность у пациенток основной группы удалось пролонгировать на сроки от 2 до 30 суток, в среднем на 10,8±2,4 дня. У 57 пациенток (89%) в дальнейшем спонтанно развилась родовая деятельность, которая завершилась преждевременными родами через естественные родовые пути. У 2 беременных (3,2%) произошла преждевременная отслойка нормально расположенной плаценты, в связи с чем произведено кесарево сечение в экстренном порядке.
У 5 пациенток данной группы (7,8%) на фоне пролонгирования беременности были выявлены признаки хорионамнионита: повышение температуры до 37,5–38°, нарастание лейкоцитоза до 16·109/л и более, увеличение количества палочкоядерных форм в лейкоцитарной формуле, появление в крови С-реактивного белка, изменение характера околоплодных вод, в связи с чем данные пациентки были родоразрешены в ближайшее время через естественные родовые пути.
В ходе дальнейших исследований нами была проведена сравнительная оценка перинатальных исходов при активной и выжидательной тактике ведения недоношенной беременности, осложнившейся ПРОМ, в трех группах наблюдения.
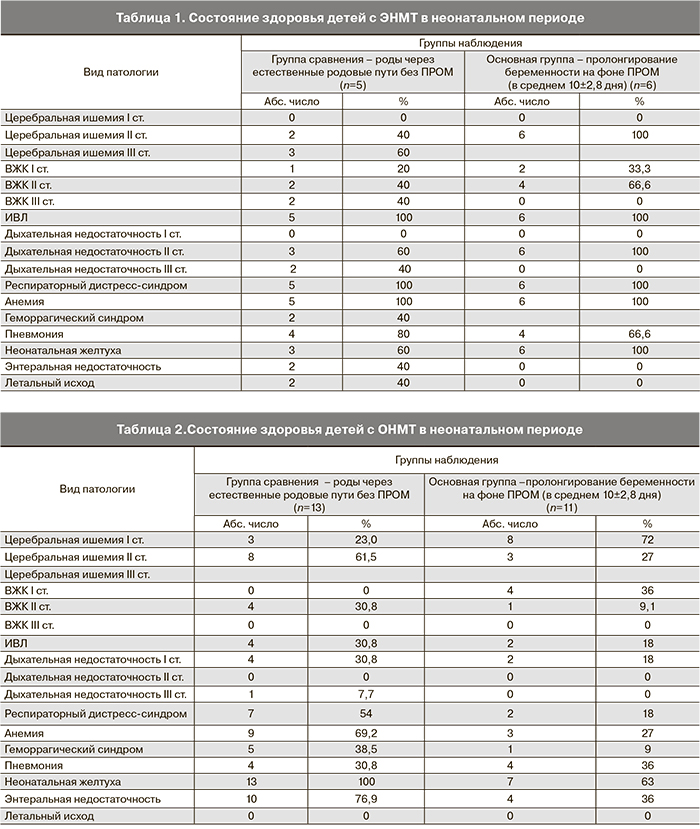
I группу составили 6 новорожденных, имевших при рождении экстремально низкую массу тела (ЭНМТ) (родоразрешение при сроке гестации 22–27 недель).
Во II группу вошли 22 новорожденных с очень низкой массой тела (ОНМТ) (родоразрешение при сроке гестации 28–31 неделя).
К III группе были отнесены 36 новорожденных с низкой массой тела при рождении (родоразрешение при сроке 32–34 недели беременности).
Группу сравнения составили 39 недоношенных детей, рожденных пациентками со спонтанным развитием родовой деятельности и отсутствием длительного безводного промежутка в аналогичные сроки гестации.
Проводилась оценка следующих параметров:
- наличие и выраженность патологии центральной нервной системы;
- наличие и степень тяжести СДР;
- необходимость в применении дополнительной оксигенации, длительность ее проведения;
- заболеваемость и летальность в раннем неонатальном периоде.
Результаты исследования
Как оказалось, у детей с ЭНМТ при применении активной тактики ведения беременности внутрижелудочковые кровоизлияния (ВЖК) III степени имели место у 2 из 6 новорожденных, СДР тяжелой степени выявлен у всех новорожденных. При применении выжидательной тактики у новорожденных с ЭНМТ не отмечены ВЖК III степени, менее выраженными были проявления СДР (табл. 1).
Всем детям с ЭНМТ при применении активной тактики ведения беременности потребовалось проведение ИВЛ в течение длительного времени (более 2 недель), в то время как при использовании выжидательной тактики ведения беременности у новорожденных ИВЛ проводилась от 1 до 3 суток, параметры вентиляции снижались достаточно быстро. Данный факт может быть связан с тем, что при пролонгировании беременности у пациенток с ПРОМ была возможность завершения курса профилактики СДР введением дексаметазона в курсовой дозе 24 мг.
Анализ летальности в эти сроки гестации также выявил преимущества выжидательной тактики ведения недоношенной беременности, осложненной ПРОМ, над активной тактикой. Так, при активной тактике 2 из 6 (40%) новорожденных погибли в связи с наличием ВЖК III степени, в то время как при выжидательной тактике не погиб ни один ребенок, рожденный при сроке 22–27 недель гестации.
В группе детей с ОНМТ при рождении при применении активной тактики ведения диагностированы ВЖК II степени у 4 (30,8%) новорожденных. При пролонгировании беременности на фоне ПРОМ ВЖК II степени выявлено только у 1 ребенка, что составило 9,1%; у 4 (36%) новорожденных данной группы диагностировано ВЖК I степени (табл. 2).
При использовании активной тактики ведения беременных дыхательная недостаточность I–III степени имела место у 5 (38,5%) детей с ОНМТ, при применении выжидательной тактики ведения – у 2 (18%) новорожденных, что потребовало менее длительного применения дополнительных методов оксигенации (табл. 2.).
Сравнение заболеваемости новорожденных в группах с активной и выжидательной тактикой ведения беременных выявило наличие анемии у 9 (69,2%) детей при использовании активной тактики ведения беременности и у 3 (27%) детей в случае пролонгирования беремености на фоне ПРОМ; геморрагический синдром отмечен у 5 (38,5%) детей при использовании активной тактики и у 1 (9%) новорожденного при длительном пролонгировании недоношенной беременности; неонатальная желтуха была зафиксирована соответственно у 13 (100 %) и у 7 (63%) новорожденных сравниваемых групп (табл. 2).
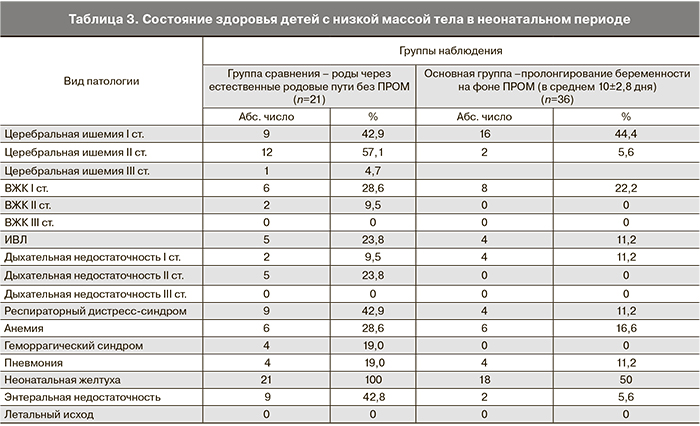
Анализ перинатальных исходов у детей с низкой массой тела при рождении (табл. 3) показал, что при активной тактике ведения беременности ВЖК II степени было диагностировано у 2 из 21 (9,5%) ребенка, СДР – у 9 из 22 (42,9%). В то же время при пролонгировании беременности на фоне ПРОМ не отмечены ВЖК II степени у новорожденных, ВЖК I степени диагностированы у 8 (22,2%) детей, СДР – у 4 (11,2%).
Анализ заболеваемости детей, рожденных при сроках гестации 32–34 недели, также подтвердил преимущества выжидательной тактики ведения недоношенной беременности, осложненной ПРОМ, по сравнению с активной тактикой ведения.
В группе из 36 детей с низкой массой тела при рождении геморрагический синдром имел место только в случае применения активной тактики ведения родов – у 4 новорожденных (19%), анемия отмечалась у 6 (28,6%) при применении активной тактики ведения беременности и у 6 (16,6%) детей при длительном пролонгировании недоношенной беременности; неонатальная желтуха была выявлена соответственно у 21 (100%) и у 18 (50%) новорожденных сравниваемых групп.
Следует отметить, что во всех группах наблюдения в структуре внутриутробного инфицирования ведущее место занимала внутриутробная пневмония. Так, в группе детей с ЭНМТ внутриутробная пневмония при активной тактике ведения отмечалась в 80% случаев, при выжидательной тактике в 66,6% случаев; в группе детей с ОНМТ – соответственно у 30 и 36% детей; в группе детей с низкой массой тела – у 19 и 11% новорожденных сравниваемых групп.
Заключение
Главным критерием эффективности той или иной тактики ведения беременности, осложненной ПРОМ, является улучшение перинатальных исходов. Проведенная нами сравнительная оценка перинатальных исходов при активной и выжидательной тактике ведения недоношенной беременности, осложнившейся ПРОМ, показала, что наиболее оправданной является консервативно-выжидательная тактика ведения недоношенной беременности, осложненной ПРОМ.
Пролонгирование беременности в сроки 24–34 недели гестации при преждевременном излитии околоплодных вод способствует снижению частоты развития и тяжести СДР, частоты встречаемости и степени ВЖК у недоношенных детей, соответственно улучшает качество жизни, снижая процент инвалидизации в данной группе детей.



