Рост числа абдоминальных родоразрешений, консервативных миомэктомий и других органосохраняющих операций привел к увеличению количества женщин репродуктивного возраста с послеоперационным рубцом на матке. По данным Всемирной организации здравоохранения, во всем мире частота кесарева сечения выросла примерно с 7% в 1990 г. до 21% – в 2021 г., составляя в Европе 25,7%, Северной Америке – 31,6%, и, по прогнозам, будет продолжать расти в течение текущего десятилетия [1]. В России также прослеживается устойчивая тенденция к росту частоты абдоминальных родоразрешений, которая в 2019 г. достигла 30,1% с максимальным показателем в Ивановской области – 42,4% [2].
В современном акушерстве вопрос о рубце на матке у женщин репродуктивного возраста является актуальным из-за неблагоприятных отдаленных последствий как вне беременности, так и, особенно, при повторной беременности [3]. Несмотря на попытки ведения родов через естественные родовые пути у женщин с рубцом на матке, частота повторного кесарева сечения высока (25,4–35%), что обосновано высоким риском разрыва рубца во время родов [4, 5].
Среди отдаленных последствий после операций на матке наиболее неблагоприятным является формирование несостоятельного рубца – тяжелых рубцовых изменений с резко выраженным истончением и углублением («ниша», или истмоцеле) миометрия [6]. Истмоцеле встречается у 70% женщин, перенесших ранее кесарево сечение, из которых у 30% наблюдаются симптомы [7]. Эффективным методом лечения данной патологии у женщин, планирующих беременность, является выполнение реконструктивно-пластической операции – метропластики, которая подразумевает иссечение патологических тканей в зоне послеоперационного рубца и формирование нового полноценного шва [6–9].
Диагноз истмоцеле во время беременности, как правило, является случайной находкой во время рутинного ультразвукового исследования (УЗИ) из-за бессимптомного течения (гестационный срок на момент постановки диагноза колеблется от 5 до 16 недель, в среднем 7,5±2,5 недели) и приводит в большинстве случаев к единственному решению – прерыванию беременности в ранние сроки или выполнению кесарева сечения в поздние из-за высокого риска эктопической беременности в рубце, приращения плаценты, расхождения рубца и разрыва матки [10, 11]. По мнению академика Савельевой Г.М., очень важно разграничивать понятия «расползание/аневризма рубца на матке» и «неполный разрыв матки», так как концепция об их общности будет оправдывать хирургическую активность врачей [12]. В связи с этим определение тактики ведения таких пациенток представляет сложный выбор. Каждый случай несостоятельности рубца на матке уникален, и решение о ведении беременности и методе родоразрешения рекомендуется принимать индивидуально, с учетом всех факторов и рисков. Это диктует необходимость поиска новых подходов к ведению пациенток с таким осложнением, в том числе инновационных, позволяющих не только сохранить матку, но и пролонгировать беременность с целью улучшения перинатальных исходов [13].
В литературе описаны отдельные клинические случаи выполнения метропластики во время беременности с благоприятными исходами [5, 13]. По данным систематического обзора 63 исследований, иссечение и восстановление истмоцеле во время беременности было связано с высоким уровнем успеха (≥96%) и низким риском кровотечения (≤4%), в отличие от медикаментозных методов (показатель успеха – 62%) или выжидательной тактики, которая была связана с высоким показателем опасного для жизни кровотечения и гистерэктомии (63%) и живорождением только у 57% женщин [14]. Требуются дальнейшие исследования и подтверждение эффективности используемых методов.
Клиническое наблюдение
Пациентка К., 33 года, обратилась самостоятельно в гинекологическое отделение ГБУЗ ТО «Перинатальный центр» г. Тюмени 18 марта 2022 г.
Жалобы при поступлении: на периодические тянущие боли внизу живота.
Акушерский анамнез. Первая беременность (2016) завершилась оперативными родами путем кесарева сечения в сроке 40 недель плодом мужского пола весом 3500 г. Осложнений в послеоперационном периоде не было. Вторая беременность (2021) – полный самопроизвольный выкидыш в сроке 17 недель. Настоящая беременность 3-я.
Течение беременности. Во время настоящей беременности пациентка находилась под наблюдением участкового акушера-гинеколога в женской консультации №13 г. Тюмени, обследовалась в соответствии с приказом Минздрава Российской Федерации № 1130н от 20.10.20 «Об утверждении Порядка оказания медицинской помощи по профилю “акушерство и гинекология” (за исключением вспомогательных репродуктивных технологий)». Отклонений от физиологического течения беременности не было. При выполнении УЗИ на 2-м скрининге выявлено: размеры плода соответствуют 19 неделям беременности; истмоцеле (грыжевой мешок в области рубца на матке размером 28,0×16,0×40,0 мм; толщина стенки грыжевого мешка 0,2 мм, наличие миометрия в грыжевом мешке под сомнением).
Анамнез жизни. Родилась первым ребенком в семье, детские инфекции, соматические заболевания отрицает. Менархе с 14 лет, по 4–5 дней, через 28–30 дней. Замужем с 20 лет, брак первый.
Объективный осмотр. Состояние удовлетворительное, индекс массы тела – 24,5 кг/м2, со стороны органов и систем патологических отклонений не выявлено.
Акушерский осмотр. Окружность живота 70 см, высота стояния дна матки 22 см, соответствует 20 неделям беременности. Пальпация живота в области рубца болезненна. Положение плода продольное, предлежание головное, сердцебиение 155 уд/сек. Вагинально: наружные половые органы развиты правильно, влагалище свободное, емкое, шейка матки длиной до 2,5 см, размягчена, отклонена кзади.
Предварительный диагноз. На основании анамнеза и результатов объективного осмотра и УЗИ поставлен диагноз: Угрожающий самопроизвольный выкидыш в сроке беременности 19–20 недель. Отягощенный акушерский анамнез. Рубец на матке. Грыжа послеоперационного рубца. Несостоятельность рубца?
Пациентка была госпитализирована в стационар гинекологического отделения. Проведено дополнительное обследование.
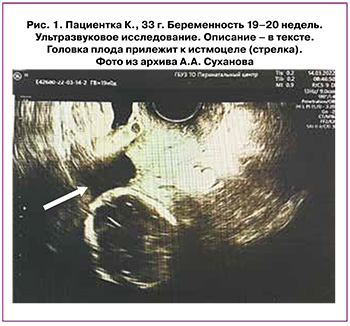
УЗИ экспертного уровня (аппарат VOLUSON E10 ВТ19, серия Е73098; дата проведения 14.03.2022). По передней стенке матки на уровне нижней трети над внутренним зевом в области рубца визуализируется грыжевое выпячивание размерами 28×16×40 мм, содержит околоплодные воды, стенка миометрия не видна. Плацента расположена по передней стенке матки, выше внутреннего зева на 97 мм, толщиной 22 мм, не доходит до рубца 55 мм, контуры ее на всем протяжении четкие, ровные, структура однородная (рис. 1).
Результаты лабораторного исследования (18.03.2022). Отклонений от референсных значений не выявлено.
Клинический диагноз. Угрожающий самопроизвольный выкидыш в сроке беременности 19–20 недель. Отягощенный акушерский анамнез. Рубец на матке. Грыжа послеоперационного рубца. Несостоятельность рубца.
Врачебный консилиум (18.03.2022). Заключение: учитывая признаки угрожающего выкидыша, наличие истмоцеле, подтвержденного УЗИ, несостоятельности рубца на матке решено выполнить лапаротомию в объеме малого кесарева сечения, дальнейший объем операции решить интраоперационно.
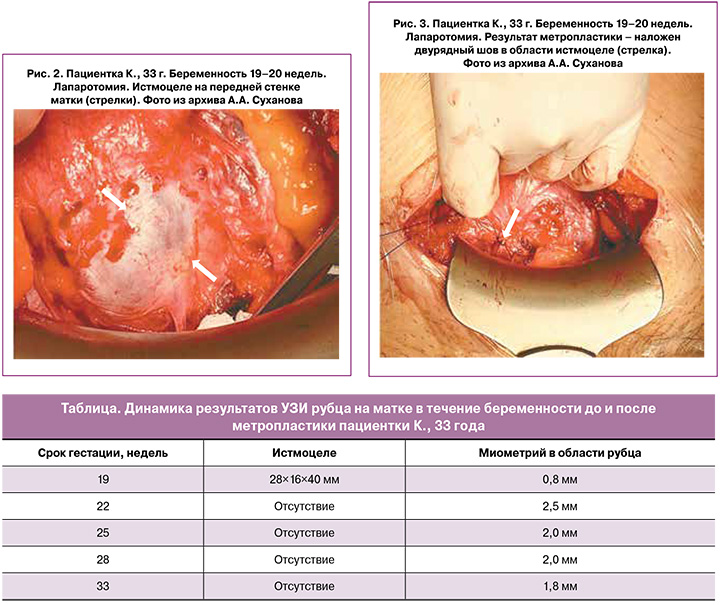
Протокол операции. Под спинномозговым обезболиванием выполнен разрез на коже по Пфанненштилю; брюшная полость вскрыта: в рану предлежит беременная матка, соответствующая сроку 19–20 недель. На передней стенке – послеоперационный рубец с признаками несостоятельности, маточная аневризма размерами 28,0×16,0×40,0 мм, грыжевое выпячивание плодного пузыря размером 50/35 мм (рис. 2). Проведено коллегиальное обсуждение интраоперационно, принято решение о проведении метропластики с целью пролонгирования настоящей беременности. Под внутривенным введением токолитиков выполнено вправление плодного пузыря, ушивание мышечного слоя миометрия двурядными непрерывными рассасывающимися швами (VICRIL USP 2) (рис. 3). Операционная рана ушита послойно наглухо. Непрерывный косметический шов наложен на кожу. Общая кровопотеря составила 55 мл. Продолжительность оперативного вмешательства 35 минут.
Послеоперационный период протекал без осложнений.
Прогноз для матери и ребенка благоприятный. Возможно пролонгирование беременности до доношенного срока или близкого к нему. Не исключается вероятность осложнений – угрозы разрыва матки по рубцу, преждевременных родов. Предполагается плановое родоразрешение путем кесарева сечения или экстренное – при возникновении осложнений.
Наблюдение и исход. После операции пациентка находилась в отделении реанимации в течение 2 суток, по истечению которых переведена в отделение патологии беременных. Весь последующий срок беременности до родоразрешения пациентка находилась в стационаре под наблюдением. Состояние пациентки оценивалось как удовлетворительное, жалобы не предъявляла. Получала лечение: микронизированный прогестерон 200 мг 2 раза в день вагинально до 32 недель беременности, низкомолекулярный гепарин (эноксапарин натрия 0,4 мг подкожно ежедневно в течение 10 дней), палатный режим. За время нахождения в стационаре прошла 2 курса профилактики респираторного дистресс-синдрома плода (дексаметазон 6 мг № 4 в сроках гестации 24 и 28 недель). Контроль УЗИ выполнен в сроках 22, 25, 28 и 33 недель. Динамика результатов УЗИ по критериям истмоцеле и толщина миометрия в области рубца представлена в таблице – данных за истмоцеле на выявлено.
Результат последнего УЗИ (аппарат VOLUSON E10 ВТ19, серия Е73098; дата проведения – 26.06.2022). По передней стенке матки отмечается истончение миометрия на уровне нижнего сегмента матки, толщиной 1,8 мм (без стенки мочевого пузыря). Данных за истмоцеле не выявлено. Плацента расположена по передней стенке матки, выше внутреннего зева.
В сроке беременности 34 недели (28.06.2022) пациентка предъявляла жалобы на тянущую боль внизу живота в области рубца. Учитывая клиническую картину угрожающего разрыва матки по рубцу, решено в экстренном порядке родоразрешить женщину путем операции кесарева сечения. Согласие получено.
Протокол операции. Под спинномозговой анестезией выполнен разрез по Пфанненштилю с иссечением кожного рубца. В рану предлежит беременная матка, соответствующая сроку 34 недели. Вскрыта пузырно-маточная складка, нижний листок смещен книзу. Поперечный разрез в нижнем сегменте продлен в стороны до 12 см. На 3-й минуте от начала операции за ножки извлечен живой недоношенный ребенок женского пола, с оценкой по шкале Апгар в конце 1-й минуты – 7 (2+2+1+1+1) баллов, через 5 минут – 8 (2+2+1+1+2) баллов весом 1922 г, ростом 47 см. Околоплодные воды светлые в объеме 500 мл. Послед удален потягиванием за пуповину. Рана на матке ушита двурядным обвивным непрерывным швом полигликолидом, без перитонизации. Матка сократилась, плотная. Наружного кровотечения нет. Произведено послойное ушивание брюшной стенки, на кожу наложен косметический шов, асептическая повязка.
Новорожденная осмотрена неонатологом-реаниматологом. Диагноз: Новорожденный. Недоношенность 34 недели.
Послеоперационный период протекал без осложнений. Выписана на 3-и сутки после операции. Ребенок госпитализирован в отделение патологии новорожденных и недоношенных детей для проведения второго этапа выхаживания.
Катамнез. Через 6 месяцев пациентка в плановом порядке осмотрена акушером-гинекологом, даны рекомендации по охране репродуктивного здоровья. Выполнено УЗИ органов малого таза: эндометрий соответствует первой фазе цикла, рубец на матке по передней стенке без признаков несостоятельности, толщиной более 10 мм.
Ребенок в плановом порядке в течение года проходил осмотры узких специалистов ввиду преждевременных родов, снят с учета в июле 2023 г. Развивается нормально, соответственно возрасту.
Обсуждение
Истмоцеле представляет собой дефект миометрия передней стенки матки в области перешейка, сообщающийся с полостью матки, возникающий в месте рубца после предыдущего кесарева сечения вследствие неадекватного процесса заживления [15]. Частота наступления беременности с истмоцеле находится между 1/1800 и 1/2216, что составляет 6,1% всех беременностей, по крайней мере, с одним предшествующим кесаревым сечением [16].
Из-за редкости заболевания нет конкретных рекомендаций по терапевтическому вмешательству. Лечение, медикаментозное или хирургическое, основано на учете срока беременности, доступности терапевтических средств, желании пациентки пролонгировать беременность, опыта терапевтической бригады и осложнений терапии первой линии. Описаны клинические случаи беременности в рубце на матке в ранние сроки, при которых оперативное лечение позволяет обеспечить эвакуацию плодного яйца и трофобластической ткани с последующим полным иссечением дефектного рубца и восстановлением стенки матки [15, 16].
Ben Nagi J. et al. была описана эктопическая беременность в рубце у 40 женщин после кесарева сечения в анамнезе, из которых 24 пытались забеременеть и 88% в последующем зачали самостоятельно; из них 13 беременностей протекали нормально, 9 пациенткам проведено плановое кесарево сечение, которое по мнению авторов является предпочтительным способом родоразрешения, проводимого, как только достигается приемлемая зрелость легких плода [17].
В отечественной литературе клинические случаи метропластики во время беременности описаны несколькими авторами. Жаркиным Н.А. с соавт. [5] представлены наблюдения разрыва матки по рубцу после кесарева сечения во время следующей беременности во II триместре. Выполнены хирургические реконструкции рубцов. Во всех случаях наблюдалось пролонгирование беременности и рождение живых детей путем кесарева сечения с сохранением матки. Савиной Л.В. и соавт. описано проведение метропластики во время текущей беременности у трех пациенток с аналогичными результатами [13]. Настоящее клиническое наблюдение также свидетельствует об успешности проведения метропластики во время II триместра беременности, пролонгировании ее и рождении жизнеспособного ребенка с хорошим катамнезом.
В англоязычной литературе имеется сообщение о пациентке 29 лет, которой была проведена лапароскопическая метропластика в сроке 8–9 недель беременности по поводу бессимптомного истмоцеле без остаточного миометрия на уровне ниши с последующим благоприятным течением беременности, завершившейся плановым кесаревым сечением в сроке 39 недель. Толщина миометрия 12 мм, которая была оценена интраоперационно, и другие аспекты, наблюдаемые во время кесарева сечения, доказали адекватное восстановление миометрия [18].
В настоящее время нет единого мнения о выборе хирургического подхода к лечению истмоцеле у беременных. Однако в клинической практике при выборе оптимального пути восстановления используются два фактора: размер истмоцеле и желание пациентки сохранить беременность. Сообщается, что при дефекте более 3 мм лапароскопия считается оптимальным методом [18].
Необходимы дальнейшие исследования для оценки различных процедур и разработка руководства по стандартизированному лечению дефектов рубцов после кесарева сечения у беременных пациенток.
Заключение
Проведение метропластики при несостоятельности рубца на матке в сочетании с истмоцеле является методом выбора, который, как показал наш клинический опыт, повышает вероятность успешного завершения беременности и рождения жизнеспособного ребенка в сроке, близком к доношенному. Решение о проведении метропластики должно быть принято коллегиально для каждой женщины индивидуально, исходя из информации об анамнезе и клинического статуса. Возможно более широкое применение метропластики во время гестации, для чего необходима своевременная диагностика с помощью УЗИ экспертного уровня, а также высокий профессионализм персонала, имеющего опыт в оказании квалифицированной медицинской помощи в таких случаях.



