В настоящее время проблема терапии генитальных инфекций не теряет своей остроты, что обусловлено их высокой распространенностью и многогранным негативным влиянием на репродуктивное здоровье [1–3]. Одной из самых частых причин обращения к гинекологу является вагинит [4–6], который, как правило, проявляется патологическими белями [7]. Доля неспецифических инфекций влагалища в структуре гинекологических заболеваний достигает 30% [8, 9]. По встречаемости им не уступают смешанные инфекции [10], что повышает риск атипичного течения инфекционного процесса и склонности к рецидивам [11–13]. Эффективной тактикой признана двухэтапная терапия, направленная на восстановление нормоценоза влагалища [4, 13–15].
Однако даже сегодня, в эру клинических рекомендаций, распространена практика «лечения анализов» и «санации влагалища», а также бесконтрольное применение населением противоинфекционных препаратов, что создает предпосылки для формирования антимикробной резистентности [14, 16–18]. Вагинит является доказанным фактором перинатального риска [19, 20], но многие препараты существенно ограничены или запрещены для использования у беременных, особенно в ранние сроки [7]. Не все лекарственные средства имеют должное доказательное портфолио, что повышает ценность хорошо спланированных и тщательно выполненных исследований любого уровня. На практике терапия вагинальных инфекций носит вынужденно эмпирический характер, который определяют наличие показаний в инструкции, риск рецидива, безопасность лекарственных средств в случае возможной беременности пациентки и многое другое. Исходя из этого, ожидаемо эффективным вариантом двухэтапной терапии острого вагинита неспецифической и смешанной (бактериально-грибковой) этиологии у пациенток репродуктивного возраста вне и во время беременности могло бы оказаться последовательное применение вагинальных суппозиториев Депантол (АО «Нижфарм», Россия) и Фемилекс (АО «Нижфарм», Россия).
В состав Депантола входят хлоргексидина биглюконат, декспантенол и полиэтиленоксидная основа (ПЭО), за счет чего он оказывает антисептическое, регенерирующее и метаболическое действие («антисептик + репарант» комплекс) [21]. Хлоргексидин активен в отношении большинства возбудителей вагинальных и цервикальных инфекций (Treponema pallidum, Chlamidia spp., Ureaplasma spp., Neisseria gonorrhoeae, Gardnerella vaginalis, Bacteroides fragilis, Escherichia coli, Staphylococcus spp., Streptococcus spp.), включая дрожжи, дерматофиты, простейшие (Trichomonas vaginalis), без формирования устойчивости к нему [22], что отвечает «Стратегии предупреждения распространения антимикробной резистентности» [18]. Декспантенол стимулирует регенерацию слизистых оболочек за счет нормализации клеточного метаболизма, ускорения митозов и увеличения прочности коллагеновых волокон. Немаловажным фактом является отсутствие перекрестной резистентности обоих компонентов и системных антибиотиков. Активная ПЭО-основа, в свою очередь, оказывает деструктивное влияние на биопленки и создает предпосылки для клинически быстрого снятия дискомфорта. Депантол официально зарегистрирован для лечения острых и хронических вагинитов [21] и широко применяется в гинекологической практике [23–25]. Немаловажным фактором остается возможность его использования у беременных и пациенток с еще недиагностированной беременностью раннего срока. В свою очередь, при большем сроке гестации применение Депантола может способствовать элиминации Streptococcus agalactiae, в отношении которого показана активность обоих его компонентов [26]. Фемилекс содержит молочную кислоту и ПЭО, за счет чего способствует восстановлению и поддержанию рН влагалища в диапазоне 3,5–4,5, подавляя рост патогенных и условно-патогенных микроорганизмов [27]. Препарат показан для нормализации нарушений микрофлоры и рН влагалища и также разрешен к применению в любом сроке беременности [28].
Идея двухэтапной терапии вагинальных инфекций, которую можно использовать в рутинной практике независимо от наличия беременности и ее срока, неоднократно была предметом обсуждения в публикациях последнего десятилетия [13, 15, 27, 29]. В этой связи была поставлена цель исследования: оценить клинико-лабораторную эффективность и переносимость двухэтапной терапии острого вагинита неспецифической и смешанной этиологии препаратами Депантол и Фемилекс.
Материалы и методы
В проспективном наблюдательном исследовании приняли участие врачи-исследователи 6 клинических центров, расположенных в 5 регионах России. Статистическую совокупность, подлежащую математическому анализу, формировали из числа 369 небеременных женщин и 342 беременных с верифицированным диагнозом вагинита слепым методом (каждая третья), с последующим учетом критериев включения и критериев исключения. Критерии включения: возраст 18–45 лет; острый вагинит неспецифической или смешанной (бактериально-грибковой) этиологии; регулярные менструации или наличие беременности до 27 недель (срок, позволяющий завершить исследование); информированное согласие на участие в исследовании после полного разъяснения протокола, включая половой покой на период лечения; соблюдение указаний и рекомендаций врача, наличие обратной связи с пациенткой в течение 3 месяцев с начала исследования. Критерии исключения: выявление венерических заболеваний (сифилис, гонорея, трихомониаз), хламидийной, уреаплазменной или микоплазменной инфекций, генитального герпеса; вульвовагинальный кандидоз (ВВК); бактериальный вагиноз; индивидуальная непереносимость компонентов препаратов Депантол и Фемилекс в анамнезе; наличие у пациентки психического заболевания, не позволяющего проводить оценку эффективности терапии; алкоголизм и наркотическая зависимость в настоящее время либо в анамнезе; активный туберкулез, муковисцидоз, системные заболевания соединительной ткани; злокачественные заболевания; отказ от участия в исследовании, несоблюдение рекомендаций врача либо утрата обратной связи с пациенткой. Конечную исследуемую группу составили 200 пациенток 18–45 лет с верифицированным диагнозом острого вагинита, которые были стратифицированы на 4 группы: 1-я –небеременные пациентки с острым неспецифическим (аэробным) вагинитом (n=50); 2-я – небеременные пациентки с острым вагинитом смешанной бактериально-грибковой этиологии (n=50); 3-я – пациентки с острым неспецифическим вагинитом, беременные в сроке до 27 недель включительно (n=50); 4-я – пациентки с острым вагинитом смешанной бактериально-грибковой этиологии, беременные в сроке до 27 недель включительно (n=50). Не завершили исследование одна участница из 2-й группы и две беременные из 4-й группы (смена места жительства и утрата обратной связи с врачом после 2-го визита). Их данные учитывали на двух первых визитах.
Для верификации диагноза, помимо уточнения жалоб, сбора анамнеза и специального гинекологического исследования, всем пациенткам измеряли рН, производили микроскопическое и молекулярно-биологическое исследования (полимеразная цепная реакция в реальном времени – ПЦР-РВ) отделяемого влагалища с оценкой состояния биоценоза (Фемофлор, ООО «ДНК-технология», Россия). рН влагалища измеряли с помощью индикаторных тест-полосок для полуколичественного определения «Кольпо-тест рН» (ООО «Биосенсор АН») с шагом деления 0,2-0,3-0,5. Диапазон определяемых концентраций рН составлял 3,0–7,0, цветная шкала на этикетке позволяла выделять значения рН 3,0; 3,5; 3,7; 4,0; 4,2; 4,5; 4,8; 5,0; 5,5; 6,0. Полученные данные вносили в индивидуальные регистрационные карты (ИРК), содержание которых впоследствии вводили в компьютерную базу данных.
Все женщины получали терапию препаратом Депантол по 1 вагинальному суппозиторию 2 раза в сутки в течение 7 дней, далее, 2-м этапом – Фемилекс, по 1 вагинальному суппозиторию в сутки 10 дней. Общий курс лечения составлял 17 дней. В рамках исследования учитывали жалобы и поэтапно регистрировали данные объективного обследования и результатов лабораторных исследований в динамике до начала лечения, после терапии Депантолом, после окончания лечения Фемилексом, и далее через 30 дней и через 60 дней после окончания двухэтапной терапии. Оценивали состояние биоценоза влагалища и скорость его восстановления во всех 4 группах пациенток. Переменными эффективности терапии считали: субъективные параметры – жалобы пациентки (выделения из половых путей, зуд, боль, жжение, дискомфорт); объективные данные – клинические признаки воспаления оболочки влагалища (отек, гиперемия, болезненность, патологические бели); лабораторные показатели при микроскопии (лейкоциты в поле зрения, эпителиальные клетки, лактобациллы), достижение нормоценоза (рН влагалищного содержимого, Фемофлор), частоту рецидивов вагинита через 1 и 2 месяца после окончания лечения. На 1-м, 2-м и 3-м визитах применяли Фемофлор-16, для оценки отдаленных результатов (частота рецидивов) – Фемофлор-8. На 2-м визите при заборе материала контролировали временной интервал не менее 24 ч после введения последнего вагинального суппозитория Депантол. Терапевтический эффект расценивали как «отличный» при полном отсутствии субъективной симптоматики (выделения, зуд, боль, жжение) и объективных клинических признаков воспаления на фоне достижения нормоценоза; как «удовлетворительный» – при сохранении любой субъективной симптоматики или сохраняющихся изменениях лабораторных показателей на фоне достижения нормоценоза или при полном отсутствии жалоб и клинико-лабораторных проявлений воспаления на фоне отсутствия нормоценоза; как «неудовлетворительный» – при отсутствии эффекта от лечения или ухудшении субъективной и объективной симптоматики. Переносимость и комплаентность лекарственных средств оценивали на основе регистрации нежелательных явлений (НЯ), связанных с приемом препаратов Депантол и Фемилекс, которые строго фиксировали в ИРК. Отсутствие терапевтического эффекта НЯ не считали. Для анализа массива полученных данных использовали пакет прикладных программ Statistiсa 6.0 фирмы StatSoft Inc. (США), серийный номер AXAR802D898511FA. Наряду с методами описательной статистики, для подтверждения различия сравниваемых показателей использовали однофакторный дисперсионный анализ при заданном 95% доверительном интервале (ДИ), дифференциальный тест для пропорций и средних, критерий Стьюдента, тесты χ2, парный Вилкоксона с учетом их приемлемости. Средние значения представляли как М±s (среднее и среднеквадратическое отклонение). Различие признавали статистически значимым при р<0,05.
Результаты и обсуждение
В исследуемой группе в целом преобладали женщины оптимального (67,0%) и позднего (33,0%) репродуктивного возраста, средний возраст участниц составил 32,5±5,6 года, что совпадает с данными Т.А. Гитман, О.В. Копосовой, Е.С. Ворошилиной [30], полученными на большой выборке пациенток с вагинитами. Женщины оказались моложе в когортах беременных (31,5±5,4 года против 33,4±5,6 года у небеременных, р=0,015) и пациенток со смешанным вагинитом (31,29±4,77 лет против 33,5±6,1 года у участниц с неспецифическим вагинитом, р=0,004). У 75% небеременных и у 84% беременных пациенток без значимых межгрупповых различий (р<0,1) были выявлены сопутствующие хронические экстрагенитальные (ХЭГЗ) и гинекологические заболевания, расцененные как клинически значимые. Среди ХЭГЗ преобладали болезни системы пищеварения (68,0%), мочевыделительной системы (45,0%) и анемия (34,0%), среди гинекологических – расстройства менструации (42,0%), миома матки (18,0%), воспалительные заболевания органов малого таза (11,0%), пролапс гениталий (11,0%) и генитальный эндометриоз (8,0%). У каждой четвертой женщины во всех группах (р<0,1) были выявлены заболевания, протекающие с формированием экстрагенитальных очагов латентной инфекции (хронический тонзиллит, хронический гайморит, хронический пиелонефрит) и дисбиотическими расстройствами (хронический энтероколит). Средний возраст менархе в исследуемой группе в целом составил 12,75±0,93 года, в том числе у небеременных – 12,72±0,99 года, у беременных – 12,78±0,87 года (р=0,64), без различий в группах с неспецифическим и смешанным вагинитом. В когорте небеременных 77,0% пациенток ранее имели беременности, 93,5% – рожали, 57,0% – имели в анамнезе искусственные или самопроизвольные аборты. Среди беременных 69,0% были первородящими, 38% имели в анамнезе аборты. Срок беременности к моменту 1-го визита колебался между 6 и 27 неделями, средний срок беременности составил 17,4±8,62 недели. Каждая десятая (10,0%) никогда не использовала контрацепцию, 82,0% когда-либо применяли презервативы, 45,0% – оральные контрацептивы, 29,0% – внутриматочные контрацептивы (ВМК), без значимых различий между группами (р>0,05). В то же время выявлено более частое использование ВМК в анамнезе пациентками со смешанным вагинитом (20,0% против 9,0% в группе неспецифического вагинита, р=0,027).
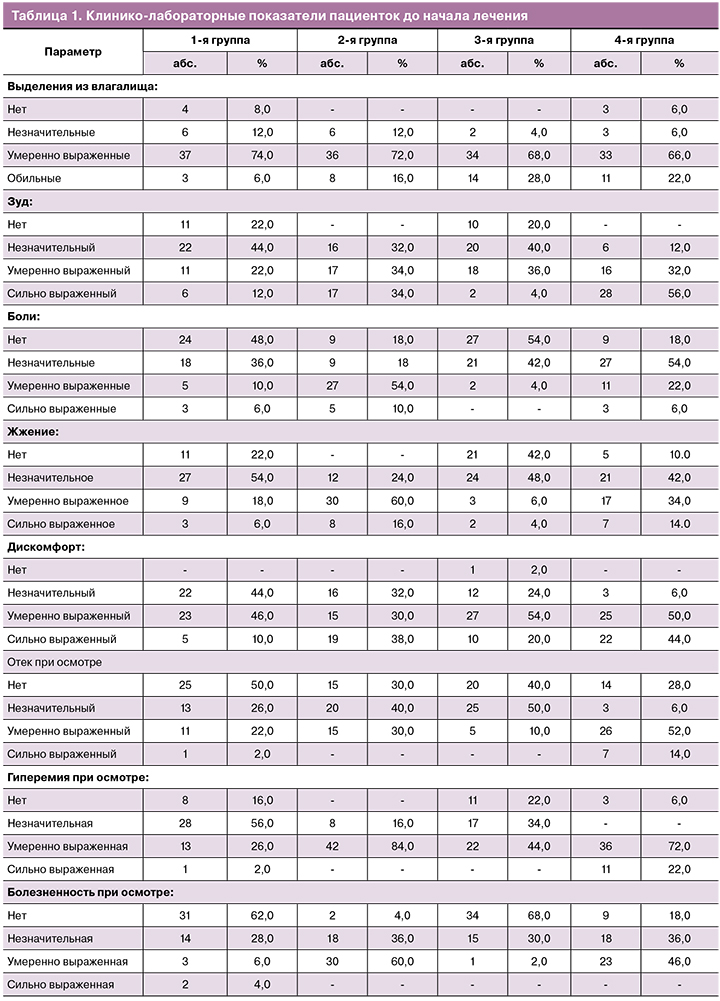
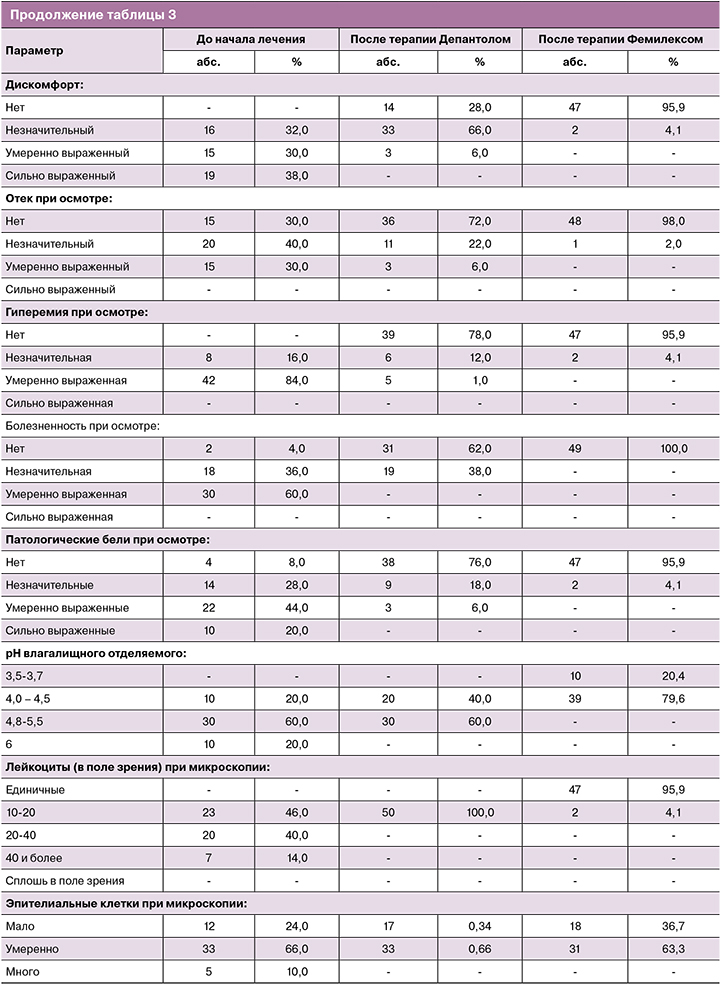
Результаты клинико-лабораторного обследования женщин сравниваемых групп до начала лечения показали, что вагинит бактериально-грибковой этиологии характеризуется более яркой клинической картиной, определяющей характер жалоб и степень дискомфорта пациенток. Субъективная симптоматика оказалась более выраженной у небеременных участниц, в то время как объективная – у беременных. Обращает на себя особое внимание значимое (р<0,05) различие по признаку «патологических белей» между жалобами пациенток и реальной клинической картиной, описанной врачом при осмотре, которое впоследствии сохранялось на всех этапах исследования. Исходно средний уровень рН в 1-й группе составил 5,03±0,54, во 2-й – 5,12±0,58 (р=0,42). Вместе с тем когорта беременных участниц имела значимое различие с когортой небеременных (р<0,05), особенно в группе смешанного вагинита (р<0,01). Средний уровень рН в 3-й группе составил 4,94±0,43, в 4-й – 4,74±0,62 (р=0,06). Данные микроскопического исследования до начала лечения свидетельствуют, что у беременных воспалительная реакция была более выражена, особенно при неспецифическом вагините (р<0,05 в сравнении со всеми группами). Обращают на себя внимание различия между группами беременных по наличию в мазке эпителиальных клеток (р<0,05) и лактобацилл, с более выраженным угнетением последних при смешанном вагините (р<0,01).
К началу исследования у 99,5% пациенток, включенных в исследование, имел место выраженный дисбиоз, при этом во всех группах преобладал смешанный дисбиоз. Умеренный смешанный дисбиоз зафиксирован только у одной беременной 4-й группы (рис. 1). Полученные данные идут вразрез с результатами Т.А. Гитман, О.В. Копосовой, Е.С. Ворошилиной [30], выявившими при аэробным вагините случаи абсолютного и условного нормоценоза. Возможно, это обусловлено исключением исходно из исследуемой группы пациенток с подозрением на микоплазменную и уреаплазменную инфекции.
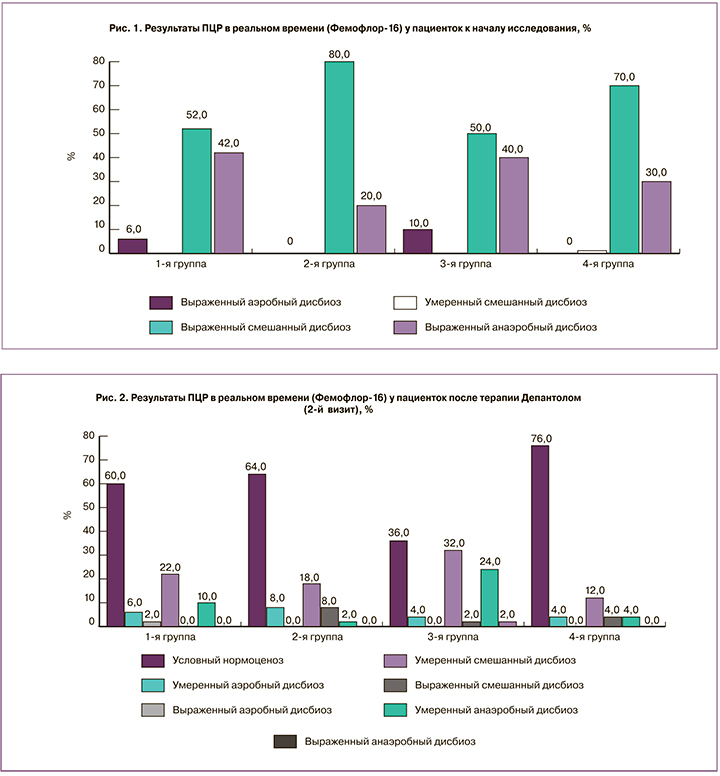
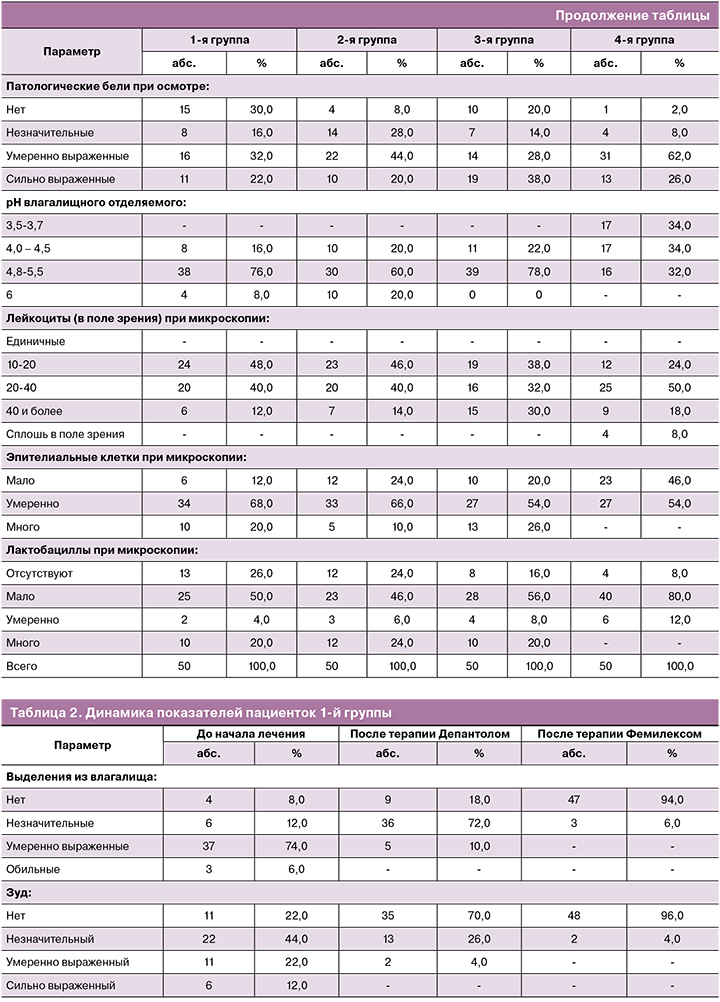
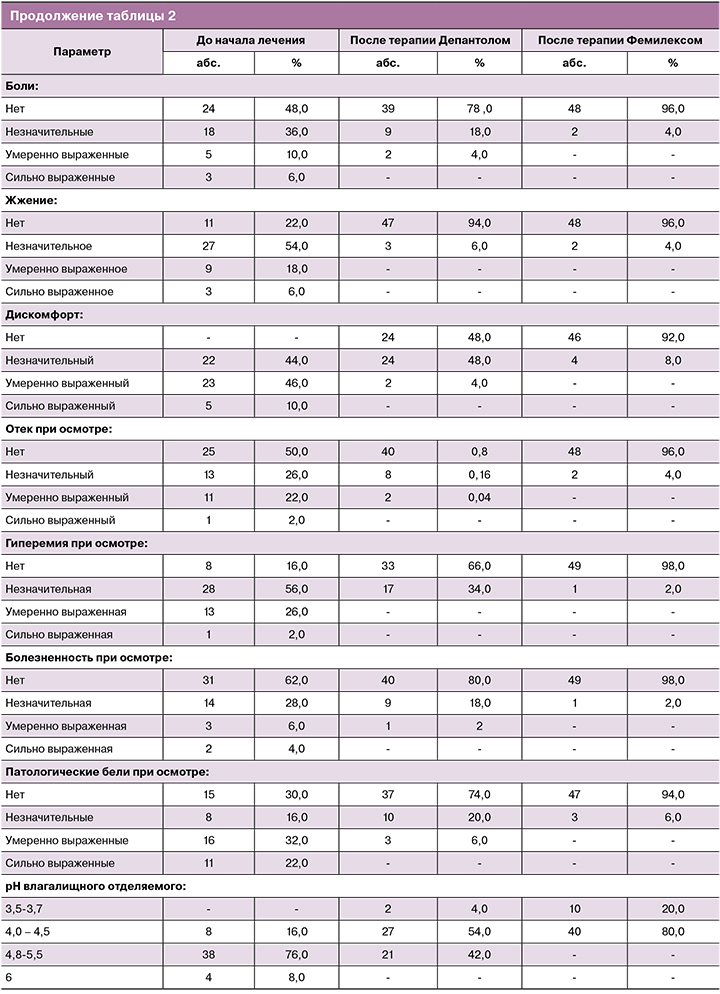
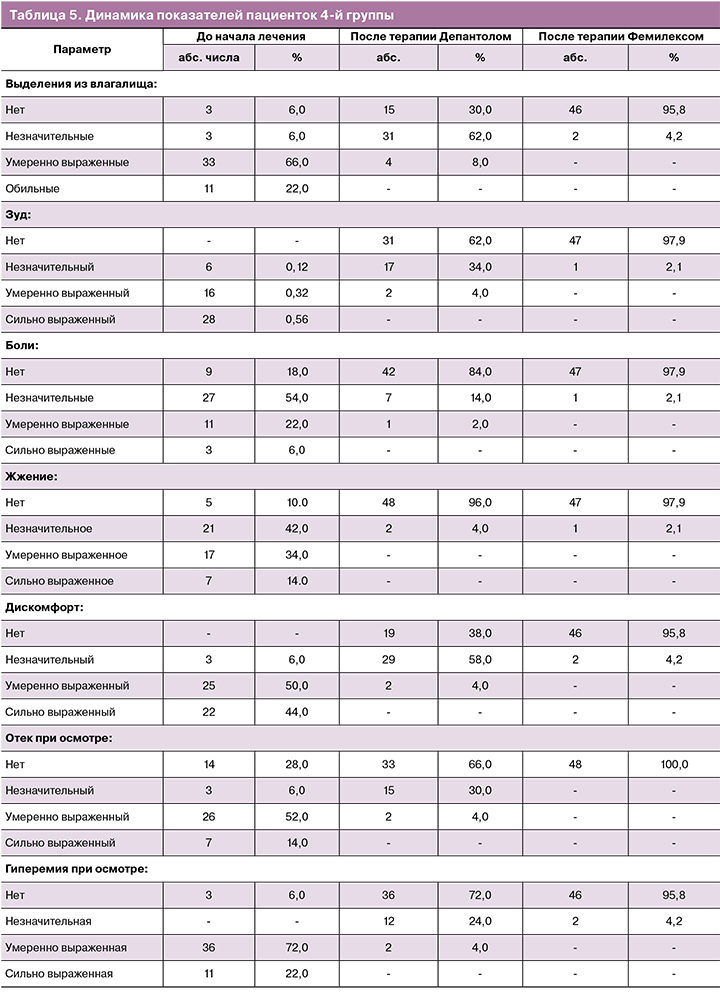
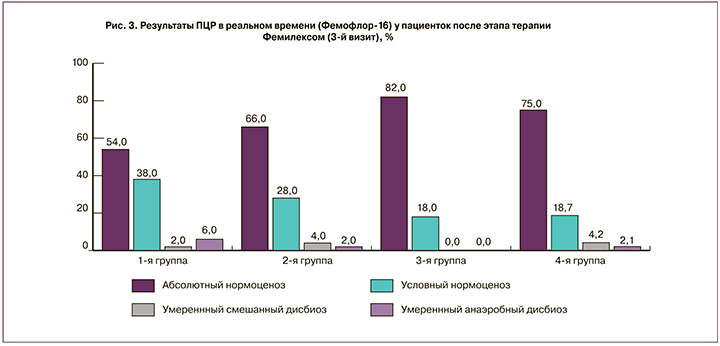
При оценке динамики клинических проявлений и данных лабораторного исследования у пациенток 1-й группы уже после терапии Депантолом по всем исследуемым параметрам были получены статистически значимые различия (р<0,05), которые к окончанию терапии стали еще более выраженными (р<0,01). Средний уровень рН влагалища на втором визите составил 4,62±0,49, по окончании лечения – 3,93±0,21 (р<0,01– различие внутри группы значимо, начиная со 2-го визита). Нормоценоз на 2-м визите был достигнут у 60,0% пациенток (рис. 2), по окончанию лечения – у 92,0% участниц, в том числе у 54,0% – абсолютный (рис. 3). Согласно используемым критериям оценки эффективности, терапевтический эффект на 2-м визите у 57,0% пациенток был расценен как «отличный», у 43,0% – как «удовлетворительный», на 3-м визите – соответственно у 91,0% и 9,0%. Через месяц наблюдения нормоценоз сохранялся у 96,0% женщин (абсолютный – 60,0%), у одной пациентки (2,0%) со смешанным дисбиозом был выявлен аэробный вагинит, совпавший с обострением хронического пиелонефрита. Через два месяца нормоценоз был подтвержден у 94,0% участниц (абсолютный – у 58,0%).
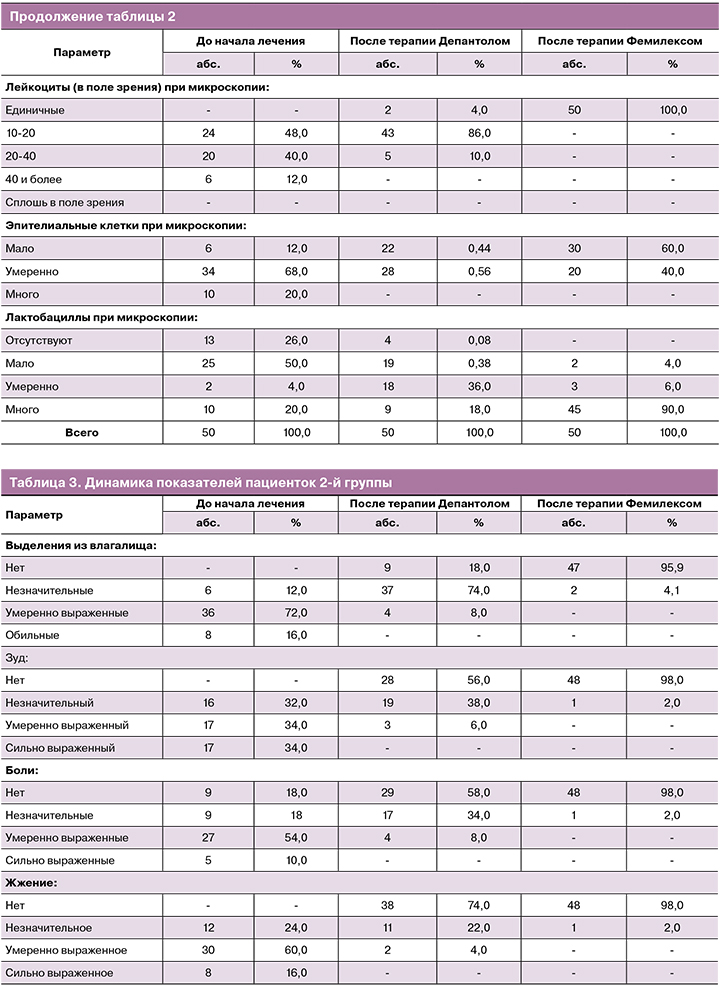
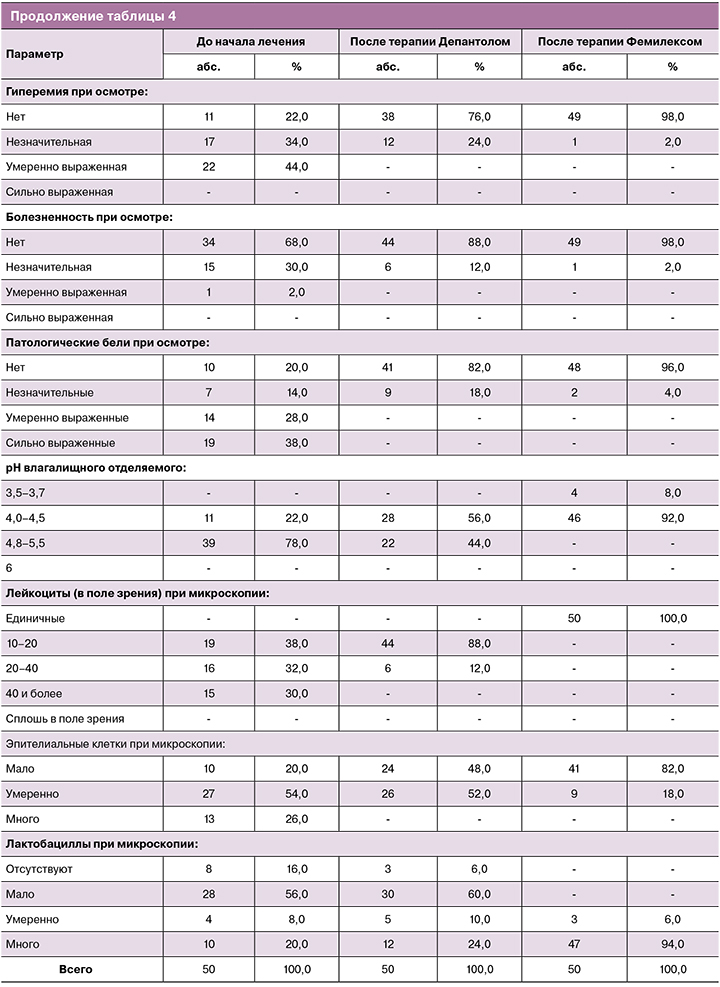
У пациенток 2-й группы, несмотря на выявленные различия по всем анализируемым параметрам уже на 2-м визите (р<0,05), динамика купирования симптомов в сравнении с 1-й группой была выражена в меньшей степени (параметры «жжение», «гиперемия» – р<0,01; «дискомфорт», «болезненность при осмотре» – р<0,05). В то же время на 2-м визите во 2-й группе в сравнении с 1-й получены более значимые результаты по параметру «лейкоциты (в поле зрения)» (р<0,05). К окончанию двухэтапной терапии динамика клинических проявлений, уровня рН и данных микроскопии была аналогична 1-й группе, за исключением эпителиальной реакции (р<0,05). Средний уровень рН влагалища на 2-м и 3-м визитах составил соответственно 4,69±0,45 и 3,9±0,23 (р<0,01 – различие внутри группы значимо, начиная со 2-го визита). Нормоценоз после терапии Депантолом был достигнут у 64,0% пациенток (см. рис. 2), по окончанию лечения – у 92,0%, в том числе у 66,0% – абсолютный (см. рис. 3). Терапевтический эффект на 2-м визите был расценен как «отличный» у 61,0% участниц, как «удовлетворительный» – у 39,0%, на 3-м визите – соответственно у 92,0 и 8,0%. Нормоценоз через месяц выявлен у 94,0% участниц (абсолютный – 55,1%), у одной женщины (2,0%) со смешанным дисбиозом диагностирован ВВК. Через 2 месяца нормоценоз сохранялся у 92,0% участниц (абсолютный – у 55,1%). У одной пациентки зарегистрирован рецидив вагинита бактериально-грибковой этиологии, совпавший с обострением хронического сальпингоофорита.
В 3-й группе по всем параметрам также уже на 2-м визите была получена значительная динамика (различие с результатами 1-го визита – р<0,01), схожая с 1-й группой. Средний уровень рН влагалища на 2-м и 3-м визитах составил соответственно 4,63±0,38 и 3,92±0,13 (различие внутри группы, начиная со 2-го визита, – р<0,01). Различий с группой небеременных участниц с неспецифическим вагинитом не установлено по всем параметрам, за исключением доли женщин с нормоценозом на 2-м визите (см. рис. 2). За счет более низкого показателя (36,0%, р<0,05 со всеми группами) терапевтический эффект на 2-м визите был расценен как «отличный» лишь у 34,0% участниц, как «удовлетворительный» – у 76,0%. Однако на 3-м визите (см. рис. 3) нормоценоз был выявлен у всех 100,0% пациенток (р<0,05 в сравнении с 1-й группой), соответственно терапевтический эффект был расценен как «отличный» у 96,0%, как «удовлетворительный» – у 4,0%. Через месяц нормоценоз сохранился у 90,0%, в том числе у 82,0% – абсолютный. У 2 беременных из числа имевших выраженный смешанный дисбиоз, которые находились на стационарном лечении с угрозой прерывания беременности, был зарегистрирован ВВК. Через 2 месяца доля нормоценоза составила 92,0 и 62,0% соответственно. Установлено, что все пациентки в 3-й группе, у которых на 2-м и 3-м визитах выявляли смешанный дисбиоз, во время беременности страдали запорами. По-видимому, этот фактор и оказал тормозящее влияние на скорость восстановления у них нормоценоза.
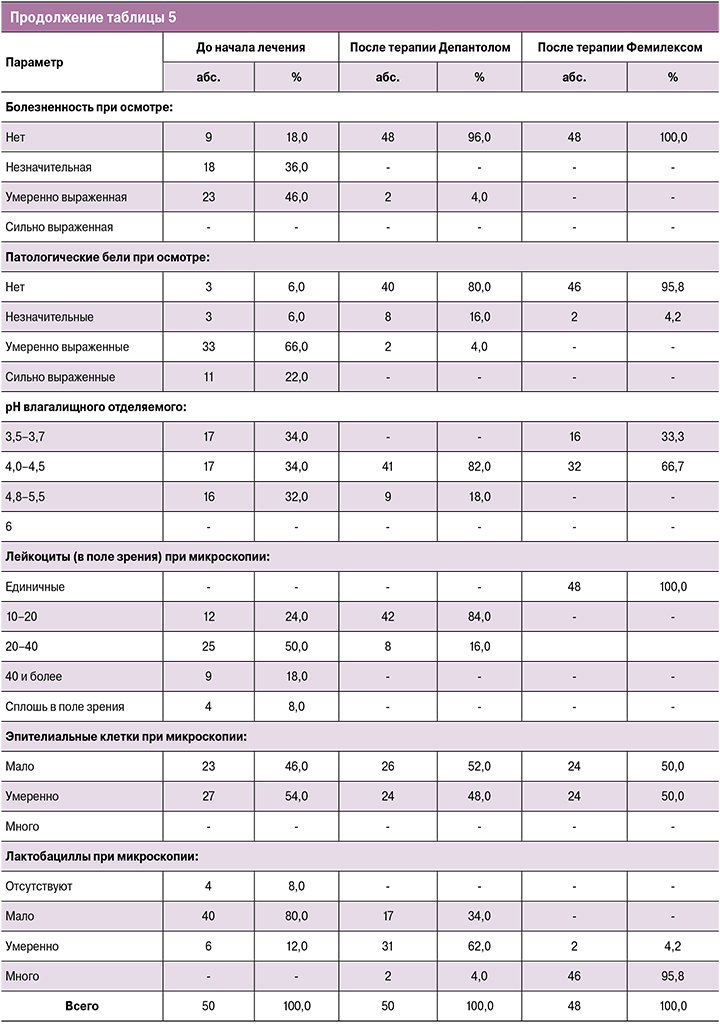
При анализе показателей пациенток 4-й группы, наряду с достоверной динамикой в сравнении с 1-м визитом по всем изучаемым параметрам, выявлены значимо лучшие (р<0,01), чем во 2-й группе, показатели по признакам «боль», «жжение», а также «болезненность при осмотре». У беременных со смешанным вагинитом быстрее, чем у небеременных участниц, восстанавливался уровень рН (р<0,01) и была более выражена тенденция к появлению лактобацилл при микроскопии (р<0,05). Средний уровень рН влагалища на 2-м и 3-м визитах составил соответственно 4,37±0,28 и 3,83±0,17 (р<0,01 – различие внутри группы значимо, начиная со 2-го визита). Установлено различие показателя рН на 2-м визите с аналогичным у небеременных пациенток со смешанным вагинитом (р<0,0001), которое к 3-му визиту нивелировалось (р=0,09). Вместе с тем у группы беременных с неспецифическим вагинитом это различие сохранялось на всех этапах исследования (р<0,01). Нормоценоз после лечения Депантолом (см. рис. 2) был достигнут у 76,0% пациенток, по окончании лечения (см. рис. 3) – у 93,7%, в том числе у 75,0% – абсолютный. Терапевтический эффект на 2-м визите был расценен как «отличный» у 74,0% участниц, как «удовлетворительный» – у 36,0%, на 3-м визите – у 91,7 и 8,3% соответственно. Через месяц наблюдения нормоценоз сохранялся у 89,6% беременных, из них у 64,6% – абсолютный. Через 2 месяца состояние нормоценоза было зафиксировано у 91,6% участниц, в том числе у 64,6% – абсолютный, однако у одной беременной с сахарным диабетом на фоне обострения хронического пиелонефрита выявлен рецидив смешанного вагинита.
Обращает на себя внимание стабильность влияния терапии Депантолом на результаты микроскопии во всех группах, с некоторыми преимуществами у пациенток со смешанным вагинитом, несмотря на всего лишь 7-дневную терапию, предусмотренную протоколом исследования. Вместе с тем при неспецифическом вагините на фоне лечения Депантолом клинические проявления купировались быстрее, что свидетельствует в пользу очевидных перспектив его использования у пациенток с исходным нормоценозом. Это связано с сохранением активности компонентов препарата в присутствии крови и гноя, а также быстрым восстановлением функциональной активности эпителия на фоне терапии, что, в свою очередь, создает предпосылки к нормализации состояния лактофлоры и местного иммунитета [25]. Интересны также различия в стартовых значениях рН между группами беременных и небеременных участниц, которые, по-видимому, сыграли решающую роль в конечном достижении нормоценоза, несмотря на исходно более выраженное угнетение лактофлоры при смешанном вагините. Беременность, равно как и наличие сопутствующих заболеваний, может существенно влиять на состояние влагалищного биоценоза [29]. Поэтому следует подчеркнуть роль Фемилекса как безопасного для эмбриона и плода донатора молочной кислоты, обладающего более выраженной способностью к активации роста лактобацилл и в 2 раза большей собственной антибактериальной активностью в отношении условно-патогенных бактерий и C. albicans по сравнению с пробиотиками [27].
Во всех четырех группах пациенток НЯ зарегистрировано не было. Все участницы исследования из групп беременных к окончанию наблюдения продолжали донашивать беременность. Суммарная частота рецидивов в группе небеременных составила 3,0%, в группе беременных – 3,1% (р=0,95).
Заключение
Полученные в ходе настоящего исследования результаты позволяют заключить, что последовательное применение препаратов Депантол, суппозитории вагинальные, в течение 7 дней, и Фемилекс, суппозитории вагинальные, в течение 10 дней, является эффективной схемой двухэтапной терапии острого вагинита неспецифической и смешанной бактериально-грибковой этиологии у беременных и небеременных пациенток репродуктивного возраста, которая при высокой комплаентности к лечению позволяет достичь нормоценоза более чем у 90% пациенток. Частота рецидивов вагинита через 2 месяца наблюдения не превышает 3% и определяется сопутствующими факторами их риска.
Приложение