Пандемия новой коронавирусной инфекции (НКИ) COVID-19, возникшая в декабре 2019 г. в городе Ухань провинции Хубэй (Китай) и стремительно охватившая весь мир, стала одной из крупнейших эпидемий и тяжелейших испытаний для человечества и систем здравоохранения мира. С самого начала пандемии тяжелое течение болезни, индуцированное вирусом SARS-CoV-2 (Severe Acute Respiratory Syndrome Coronavirus 2), вызывало серьезную озабоченность в связи с отсутствием эффективных методов лечения и профилактики заболевания. Однако по прошествии некоторого времени возникла еще одна проблема – появление комплекса самых разнообразных изнурительных симптомов после выздоровления пациентов. Многочисленные публикации в разных странах показали, что перенесенный COVID-19 оказывает долгосрочные патологические эффекты практически на все системы организма: дыхательную, сердечно-сосудистую, нервную, психическую, кожную, желудочно-кишечный тракт и др. [1–4]. Согласно проведенным исследованиям и активным опросам пациентов, среди выздоровевших людей значительная часть (от 35 до 87,5%) после острого периода инфекции продолжают страдать от различных симптомов, включая одышку, кашель, миалгию, усталость и головную боль [5–8].
К настоящему времени опубликованы данные о том, что люди, перенесшие COVID-19 в бессимптомной или легкой форме, также впоследствии длительно страдают от постковидного синдрома (ПКС) [8]. Данный факт позволяет заключить, что НКИ наносит значительно больший ущерб здоровью человека, чем проявляется у инфицированных людей в острый период заболевания.
На современном этапе изучения проблемы в мире отсутствует единая номенклатура симптомов, сохраняющихся после выздоровления от COVID-19; длительность периодов их проявления различается в определениях, данных такими ведущими международными организациями, как CDC (Centers for Disease Control and Prevention – Центры по контролю и профилактике заболеваний, США) и NICE (National Institute of Health and Care Excellence – Национальный институт передового опыта в области здравоохранения и медицинской помощи, Великобритания) [1, 9, 10].
Greenhalgh T. et al. (2020) определили симптомы ПКС за пределами 3 недель от начала заболевания как подострый период COVID-19, а более 12 недель – как хронический COVID-19 [9]. Эксперты CDC предложили разделить заболевание на 3 периода от момента появления симптомов: острый (первые 2 недели), подострый (от 2 до 4 недель), период поздних осложнений (более 4 недель – Post-COVID-19 syndrome, Long Covid) [10].
Согласно консенсусу экспертов ВОЗ от 6 октября 2021 г. по лечению пациентов с COVID-19, ПКС – это состояния после COVID-19, возникающие у лиц с вероятным или подтвержденным заражением SARS-CoV-2, обычно через 3 месяца после появления симптомов COVID-19, которые длятся не менее 2 месяцев и не могут быть объяснены альтернативным диагнозом. Общие симптомы включают усталость, одышку, когнитивную дисфункцию, но также и другие, которые обычно оказывают влияние на повседневную активность. Симптомы могут проявляться впервые, после первоначального выздоровления после острого эпизода COVID-19, или сохраняться после первоначального заболевания; могут персистировать или рецидивировать с течением времени; при этом не существует минимального количества симптомов, необходимых для постановки диагноза [11]. ПКС внесен в Международную классификацию болезней (МКБ-10) под кодом U09.9 в формулировке «Состояние после COVID-19 неуточненное».
Несмотря на достаточно большое количество публикаций, посвященных распространенности, клинической картине, диагностике и лечению ПКС, в отечественных и международных базах данных мы обнаружили лишь единичные упоминания о данном осложнении COVID-19 у беременных женщин [12].
Цель исследования: оценить распространенность и характеристики ПКС у беременных женщин, не имеющих сопутствующей коморбидной патологии.
Материалы и методы
Существует мнение, что ПКС обусловлен наличием у пациентов «факторов риска» – ожирения, артериальной гипертензии, сахарного диабета, позднего возраста [13]. Для оценки независимого влияния НКИ на развитие ПКС в исследование включены женщины, не имеющие известных факторов риска: моложе 35 лет, без избытка массы тела/ожирения, сахарного диабета, хронической артериальной гипертензии и других соматических и хронических инфекционных заболеваний. Основную группу составили пациентки с неосложненной беременностью (n=111), группу сравнения – небеременные женщины (n=181), переболевшие COVID-19 в июле–октябре 2021 г. Во всех случаях вирус SARS-CoV-2 был идентифицирован в назофарингеальном материале методом полимеразной цепной реакции [14, 15].
Тяжесть острого заболевания COVID-19 у пациентов была ранжирована как легкая, умеренная или тяжелая (случаев критического течения не было) в соответствии с клиническими рекомендациями Минздрава России по COVID-19 [14, 15]. Продолжительность заболевания была рассчитана с первого дня появления клинических симптомов COVID-19 до клинического и вирусологически подтвержденного выздоровления. Симптомами ПКС считали клинические проявления, возникающие не ранее 4 недель от начала заболевания и длящиеся не менее 2 месяцев, которые не могли быть объяснены альтернативными диагнозами [3, 5, 10].
Все участники исследования оценивали симптомы, которые отсутствовали до заболевания COVID-19 и появились после выздоровления [3, 5]. Для исключения симптомов предменструального синдрома, имеющих сходную клиническую картину с проявлениями постковидных нарушений, небеременные женщины оценивали наличие стойких симптомов в 1-ю фазу менструального цикла. Для оценки степени выраженности симптомов мы использовали шкалу Йоркширского скрининга на реабилитацию после COVID-19 (COVID-19 Yorkshire Rehabilitation Screen, C19-YRS), согласно которой участники нашего исследования оценивали каждый симптом в баллах от 0 (нет проблем) до 10 (беспокоит экстремально) [5].
Для формирования базы данных была разработана специальная анкета, содержащая информацию о социальных, медико-биологических, клинических характеристиках обследуемых, для заполнения которой использовали первичную медицинскую документацию (индивидуальная карта беременной – форма 111/у, медицинская карта пациента, получающего медицинскую помощь в амбулаторных условиях, – форма 025/у, история болезни – форма 003/у, история родов – форма N 096/у-20), для оценки симптомов ПКС проводили дополнительный опрос пациенток.
Статистический анализ
При проведении статистического анализа авторы руководствовались принципами Международного комитета редакторов медицинских журналов (ICMJE) и рекомендациями «Статистический анализ и методы в публикуемой литературе» (SAMPL) [16, 17]. Анализ нормальности распределения количественных и порядковых признаков, с учетом численности исследуемых групп, равной более 50 женщин, проводился путем оценки критерия Колмогорова–Смирнова. Для сравнения двух независимых групп по одному количественному признаку использовался критерий Манна–Уитни (U). Номинальные данные описывали с указанием абсолютных значений и процентных долей, сравнение проводили при помощи критерия χ2 Пирсона. Если количество ожидаемых наблюдений хотя бы в одной из ячеек четырехпольной таблицы составляло менее 10, использовался критерий хи-квадрат с поправкой Йейтса на непрерывность. В ситуациях, когда количество ожидаемых наблюдений хотя бы в одной из ячеек четырехпольной таблицы составляло менее 5, использовался точный критерий Фишера. Во всех случаях р<0,05 считали статистически значимым. Учитывая ретроспективный анализ результативных и факторных признаков, оценка значимости различий номинальных данных проводилась за счет определения отношения шансов (OШ). Статистическая значимость (p) оценивалась исходя из значений 95% доверительного интервала (ДИ). Статистическая обработка результатов исследования осуществлялась с помощью пакета программ IBM SPSS Statistics Version 25.0 (International Business Machines Corporation, США).
Результаты и обсуждение
В таблице 1 представлена характеристика пациенток групп сравнения по возрасту и клиническому течению COVID-19. Возраст пациенток в исследуемых клинических группах не имел статистически значимых различий и составил 27,0 (26,5; 28,4) года у беременных и 25,0 (25,0; 26,6) года – у небеременных женщин (p=0,06) (табл. 1).
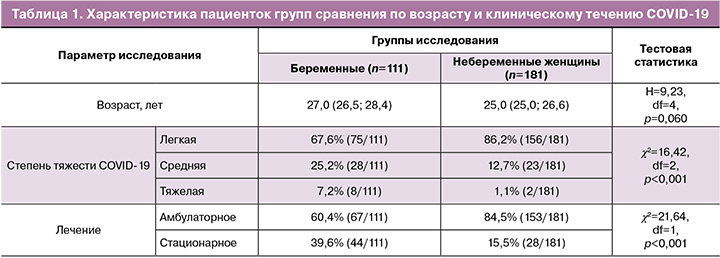
При оценке степени тяжести течения COVID-19 установлено, что исходно здоровые беременные в 2,0 раза чаще заболевали в среднетяжелой и в 6,6 раза – в тяжелой форме в сравнении с небеременными женщинами, сопоставимыми по соматическому анамнезу (χ2=16,42; p<0,001). В целом вероятность развития среднетяжелого и тяжелого течения COVID-19 практически в 3,0 раза превышает таковую у небеременных пациенток (OШ=2,99 [95% ДИ 1,68; 5,35], p<0,001), что позволяет считать беременных входящими в группу высокого риска. Данный факт подтверждается большим числом беременных пациенток, требующих стационарного лечения: 39,6% против 15,5% (χ2=21,64; p<0,001). Риск госпитализации беременной превышает таковой у небеременной женщины практически в 3,6 раза (OШ=3,59 [95% ДИ 2,06; 6,25]; p<0,001).
В первый год пандемии многочисленными авторами был сделан вывод, что беременные женщины с COVID-19 не имели более высокого риска развития тяжелых симптомов и в большинстве случаев характеризовались бессимптомным и легким течением заболевания [18–21]. Однако в последующем в исследованиях, проведенных в разных странах, был выявлен риск более тяжелого течения НКИ у беременных в сравнении с общей популяцией [22–25]. Данный факт авторы объясняют, во-первых, процессом естественной мутации вируса SARS-CoV-2 и возникновением более вирулентного и патогенного штамма Дельта, который доминировал в мире во второй год пандемии [26, 27]; во-вторых, гестационными физиологическими изменениями в дыхательной, сердечно-сосудистой, иммунной, гемокоагуляционной и других важнейших системах организма матери, создающими преморбидный фон для более высокой восприимчивости к респираторным вирусным агентам, более тяжелым патологическим нарушениям и, соответственно, более тяжелому течению инфекционного процесса [14, 23, 24, 28].
Частота развития ПКС не имела статистически значимых различий в заявленных группах пациенток и составила 93,7% (104/111) у беременных и 97,2% (176/181) у небеременных (F=0,25; p>0,05). Мы не встретили в доступной литературе сведений о распространенности данного осложнения COVID-19 у беременных. Отечественные и зарубежные авторы приводят очень вариабельные популяционные показатели: от 13,3 до 96,0%, но в большинстве наблюдений это более 50,0% [3, 8].
Достаточно высокую распространенность стойких симптомов после выздоровления от НКИ у пациенток, включенных в наше исследование, мы объясняем тем, что женщины были молоды, исходно соматически здоровы и поэтому более тщательно фиксировали внимание на любом ранее отсутствующем у них клиническом признаке.
Виды и частота стойких симптомов после выздоровления от COVID-19 у беременных и небеременных женщин представлены в таблице 2, оценка степени тяжести в баллах приведена в таблице 3.
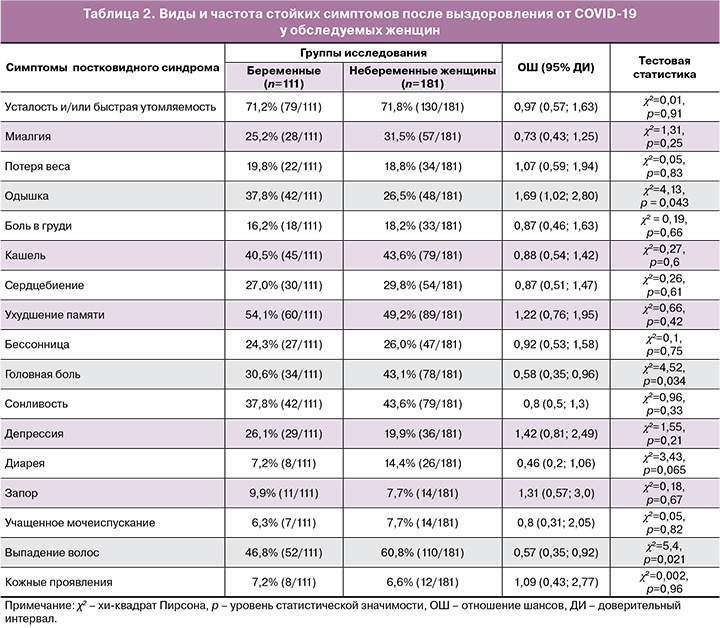
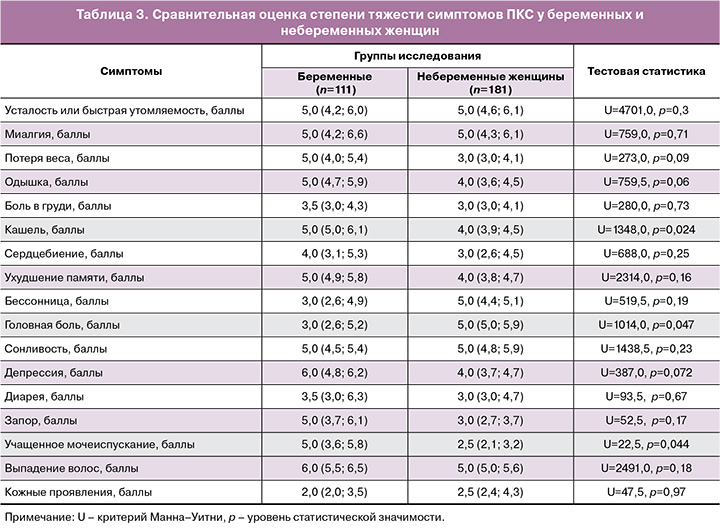
В нашем исследовании усталость и/или быстрая утомляемость оказались самыми распространенными симптомами ПКС (71,2% (79/111) в группе беременных, 71,8% (130/181) у небеременных женщин, pχ2=0,91), что совпадает с выводами других отечественных авторов, выявивших в масштабном опросе (n=1400) частоту развития данного осложнения около 80% [3]. Мы не обнаружили различий как по распространенности этого симптома, так и по степени его тяжести (5,0 против 5,0 балла, p=0,30) у беременных и небеременных женщин, что, вероятно, связано с их молодым возрастом и отсутствием фоновой соматической патологии.
Ухудшение памяти было вторым по распространенности симптомом, который появился в постковидном периоде у пациенток исследуемых нами групп. Частота и степень выраженности осложнения не имела значимых различий у беременных и небеременных женщин (54,1% (60/111) и 49,2% (89/181), pχ2=0,42; 4,0 [3,8; 4,7] и 5,0 [4,9; 5,8] балла, p=0,16). Отметим, что аналогичную частоту встречаемости нарушений памяти (50%) выявил метаанализ Shan D. et al. (2022), объяснивший развитие дефицита выраженными двусторонними метаболическими нарушениями в отделах центральной нервной системы, ответственных за когнитивные процессы, краткосрочное и долгосрочное запоминание информации [29].
На третьем ранговом месте был такой дерматологический симптом, как выпадение волос, частота которого в целом составила 55,5% (162/292) и превышала показатели, приводимые другими авторами, – 16,5% [8], 35,1% [3]. Интересно, что показатель частоты выпадения волос у беременных был ниже такового у небеременных женщин: 46,8% (52/111) против 60,8% (110/181) соответственно (pχ2=0,021) при сходной интенсивности выраженности симптома 6,0 [5,5; 6,5] против 5,0 [5,0; 5,6] балла (p=0,18). Данный факт обусловлен тем, что под влиянием повышенных уровней эстрогенов и андрогенов, характерных для периода гестации, отмечаются удлинение фазы и ускорение темпов роста волос, изменение текстуры (чаще утолщение, огрубение) с последующим уменьшением их выпадения [28, 30].
Кашель – четвертый по частоте встречаемости симптом ПКС у беременных, величина удельного веса которого не отличалась от таковой в группе небеременных женщин: 40,5% (45/111) против 43,6% (79/181) соответственно (pχ2=0,60). Отметим, что степень выраженности кашля преобладала в группе будущих матерей – 5,0 [5,0; 6,1] против 4,0 [3,9; 4,5] балла (p=0,024). Выявленные отличия мы объясняем, во-первых, более тяжелым течением COVID-19 (табл. 1); во-вторых, наличием у беременных гастроэзофагеального рефлюкса, обусловленного повышением внутрибрюшного давления, частота которого при неосложненной гестации достигает 50–75% [31, 32]. Более того, в исследовании Рябовой М.А. и соавт. (2016) обнаружено, что гастроэзофагеальный рефлюкс являлся причиной кашля у 77% беременных без бронхолегочной патологии в анамнезе [32].
ПКС у беременных чаще, в сравнении с небеременными, проявлялся развитием одышки: 37,8% (42/111) против 26,5% (48/181) соответственно (pχ2=0,043). Вероятность сохранения одышки у беременных в периоде после выздоровления от НКИ в 1,7 раза превышает таковую у небеременных пациенток (OШ=1,69 (95% ДИ 1,02; 2,80), p<0,05), что позволяет считать беременных входящими в группу риска. Известно, что на поздних сроках беременности в связи со значительным увеличением размеров матки функциональная остаточная емкость легких и общий объем легких уменьшаются, снижается дыхательная экскурсия легких. Это влечет за собой повышение частоты дыхательных движений на 10% и появление одышки даже при незначительной физической нагрузке [28]. С другой стороны, Miwa M. et al. (2021) обнаружили, что стойкие значительные нарушения функции легких наблюдались у 47% пациентов, не получавших инвазивную искусственную вентиляцию легких во время заболевания COVID-19 [33], что обусловлено вирус-индуцированным воспалением, гиперпродукцией цитокинов, поражением эндотелия сосудов, гемокоагуляционными и иммунными нарушениями, оксидативным стрессом [3, 6]. В целом, по данным различных общепопуляционных исследований, частота встречаемости одышки после перенесенной SARS-COV-2-инфекции варьирует в очень широких пределах, от 7,7 до 87,1%, что обусловлено существенной неоднородностью возрастных, этнических и медико-социальных групп обследованных пациентов [2, 3, 7, 8].
Сонливость зарегистрирована у беременных с такой же частотой, как и одышка, однако распространенность нарушений сна в сравниваемых группах не имела отличий: 37,8% (42/111) у беременных и 43,6% (79/181) у небеременных женщин (pχ2=0,33). Аналогичные закономерности выявлены нами для бессонницы (24,3% (27/111) против 26,0% (47/181), pχ2=0,75) и депрессии (26,1% (29/111) против 19,9% (36/181), pχ2=0,21). По данным отечественного популяционного исследования, эти симптомы отмечали значительно большая доля переболевших COVID-19 людей обоих полов, разных возрастных групп, в том числе имеющих хронические соматические заболевания: сонливость – 72%; бессонницу – 70–78%; депрессию – 68,6% [3].
Мы получили сопоставимые результаты с данными Воробьева П.А. и соавт. (2021) по распространенности симптома головной боли в постковидном периоде: 43,1% (78/181) у обследованных нами небеременных женщин vs 43,8% у пациентов в общей популяции [3]. Отметим, что частота и степень выраженности этого симптома были значимо меньше в группе беременных – 30,6% (34/111) в сравнении с молодыми небеременными женщинами (pχ2=0,034); 3,0 (2,6; 5,2) против 5,0 (5,0; 5,9) балла (p=0,047). Данный факт нуждается в дальнейшем изучении в больших по численности группах с дополнительным применением нейрофизиологических и лучевых методов исследования.
Остальные симптомы ПКС встречались в заявленных группах пациенток со значительно меньшей частотой (табл. 2). Однако отметим, что у беременных женщин в сравнении с небеременными отмечается большая интенсивность учащенного мочеиспускания: 5,0 (3,6; 5,8), 2,5 (2,1; 3,2) балла (p=0,044) соответственно (табл. 3), что объясняется анатомо-физиологическими особенностями мочевыводящей системы в период гестации: смещением мочевого пузыря кверху, повышением его рецепторной возбудимости и давлением на него растущей маткой [28].
Таким образом, беременные без исходной соматической патологии составляют группу высокого риска по среднетяжелому и тяжелому течению COVID-19. ПКС развился у 93,7% (104/111) беременных и значимо чаще проявлялся одышкой, большей интенсивностью кашля и учащенного мочеиспускания; реже отмечены выпадение волос и головная боль, которая характеризовалась еще и меньшей интенсивностью, чем у небеременных женщин.
Заключение
Наше исследование продемонстрировало широкую распространенность ПКС у молодых исходно соматически здоровых беременных и небеременных женщин. Полученные факты относительно выявленных симптомов у беременных отчасти можно объяснить физиологическими гестационными изменениями организма матери. Однако необходимы дальнейшие масштабные и более долгосрочные исследования для выяснения патофизиологических механизмов развития ПКС и его возможных последствий у беременных.



