Перитонеальная инклюзионная киста (ПИК) – доброкачественное кистозное образование брюшной полости или малого таза, возникающее в результате усиленной пролиферативной активности мезотелия. ПИК встречаются у женщин репродуктивного и пременопаузального возраста [1]. Операции по поводу ПИК составляют от 3–6% среди гинекологических операций по поводу новообразований придатков матки.
Mennemeyer R. и Smith M. [2] были первыми, кто описал ПИК в 1979 г. Патогенез до конца не ясен, однако считается, что они возникают вследствие внутрибрюшного воспаления и последующего образованию кисты с серозной жидкостью, полученной из стромы яичника [3]. Некоторые исследователи считают, что ПИК может формироваться из-за наличия перитонеальных спаек в результате локализованного скопления перитонеальной жидкости [4, 5]. Поврежденная брюшина снижает абсорбционную способность, и перитонеальная жидкость постепенно накапливается. Другие исследователи считают, что ПИК образуются в результате дифференцировки мезотелиальных клеток, которые восстанавливают поврежденную часть брюшины. Обычно данные кисты представляют собой закрытые пространства между спайками с захваченной жидкостью, и иногда, если они существуют длительное время, эпителизируются, а эпителиальная выстилка выделяет жидкость, что приводит к увеличению размеров кист [3]. Также существует мнение, что ПИК формируется за счет накопления неабсорбированной фолликулярной жидкости, секретируемой нормальным яичником, в сросшейся в результате воспалительного процесса брюшине [4] Производство жидкости меняется в зависимости от менструального цикла, что указывает на гормональный эффект. Описаны случаи, когда в стенках ПИК обнаружены рецепторы эстрогена и прогестерона. Гормональные факторы, независимо от этиологии, влияют на непосредственный рост перитонеальных кист. Нет упоминаний в литературных источниках, в которых ПИК были бы диагностированы у женщин, постоянно принимающих оральные контрацептивы.
ПИК необходимо дифференцировать от других видов новообразований малого таза. Дифференциальную диагностику стоит проводить с параовариальной кистой, гидросальпинксом, пиосальпинксом, аппендикулярным мукоцеле, которое может вызвать псевдомиксому брюшины при разрыве. Стоит учитывать, что, если опухоль отделена от яичника, необходимо провести дифференциальную диагностику между ПИК и злокачественным кистозным новообразованием яичника, мультикистозной мезотелиомой, о чем упоминалось в работе Van Ruth S. [6]. Существует гипотеза о том, что ПИК являются промежуточным звеном между аденоматоидной опухолью и злокачественной мезотелиомой.
Клиническая симптоматика развивается при реактивном росте образования. Наиболее распространенным симптомом ПИК является прогрессирующая тазовая боль, часто сочетающаяся с пальпируемым образованием при проведении физикального осмотра. Кроме того, встречаются такие симптомы, как боли в спине, диспареуния, реже нарушение мочеиспускания, запоры, бесплодие. До 10% ПИК обнаруживаются случайно при проведении оперативного вмешательства, выполняемого по другому поводу или случайно при проведении исследований, о чем упоминали в своих работах Kozasa K. et al. [3], Pereira N. [7].
Наиболее информативными методами инструментальной диагностики новообразований брюшной полости и малого таза остаются ультразвуковое исследование (УЗИ) и магнитно-резонансная томография (МРТ). Трансвагинальное УЗИ с цветовой допплерографией играет важную роль в дифференциальной диагностике. При УЗИ в режиме серой шкалы обнаруживается одно- или многокамерное анэхогенное образование, часто имеющее перегородки («паук в паутине»), где может регистрироваться кровоток, обусловленный наличием сосудов мезотелиального происхождения, иногда содержащее эхогенную жидкость или тканевый детрит [8, 9]. ПИК прилежат к тканевым структурам и могут быть спаяны с поверхностью яичника, но не вовлекают паренхиму яичника. Полученная УЗ-картина может быть схожа с УЗ-картиной кистозного новообразования, особенно рака яичников.
Hoffer F.A. et al. [10] и другими авторами [5] описана целесообразность применения МРТ-исследования для диагностики перитонеальных кист, при котором имеется одно- или многокамерное образование с содержимым, по интенсивности сигнала соответствующим жидкости. Характеристики сигнала: T1 – гипоинтенсивный, T2 – гиперинтенсивный; T1 C+ (Gd) –усиление стенок кисты. Характерными признаками при Т1-взвешенных изображениях с контрастированием являются: отсутствие солидного компонента, характеризующегося усилением сигнала; сигнал от яичника, примыкающего к ПИК или располагающегося в ней, интенсивно усиливается; перегородки дают минимальное равномерное усиление сигнала.
При лабораторных исследованиях уровня онкомаркеров не отмечается повышение уровня CA125, как и при других видах доброкачественных образований яичников, хотя при ПИК, ассоциированной с эндометриозом, возможно незначительное повышение его уровня.
Существуют различные варианты лечения ПИК, начиная от наблюдения и заканчивая полным удалением. Выбор метода лечения зависит от клинических проявлений и размеров образования.
Консервативная тактика лечения ПИК может включать в себя как динамическое наблюдение, так и гормональную терапию в виде оральных контрацептивов. Однако в большинстве случаев эффективным способом лечения является хирургический.
Дренирование или аспирация кист является безопасным и минимально инвазивным методом лечения персистирующих кист. Однако Birch D.W. et al. [11] сообщили, что примерно 50% кист рецидивируют после этого, а аспирация лишь может обеспечить временное облегчение симптомов. Цитологическое исследование аспирированной жидкости обычно неспецифично и может привести к неправильной диагностике в одной трети случаев.
Рекомендуемым лечением является полное удаление кисты с использованием лапароскопического или лапаротомного доступов [11, 12]. Преимущество хирургического лечения заключается в получении морфологического заключения с целью верификации диагноза.
Клиническое наблюдение
Представлено клиническое наблюдение ПИК у женщины, обратившейся за консультацией акушера-гинеколога в отделение хирургии органов малого таза ГБУЗ «Московский клинический научный центр имени А.С. Логинова ДЗМ». Перед публикацией данного клинического случая получено информированное добровольное согласие пациентки.
Пациентка О., 46 лет, была госпитализирована в многопрофильный стационар с болевым синдромом, где в рамках комплексного обследования диагностировано объемное образование малого таза. В анамнезе у пациентки 13 беременностей, все из которых закончились самостоятельными родами. Сопутствующие заболевания: гипертоническая болезнь 2 степени, 2 стадии, риск сердечно-сосудистых осложнений – 3; сахарный диабет 2 типа, инсулиннезависимый; гипотиреоз. В анамнезе тиреоидэктомия. По данным лабораторно-инструментальных исследований, проведенных в стационаре, поставлен диагноз: новообразование малого таза, болевой синдром. На фоне проведенной терапии болевой синдром купировался. Пациентка выписана в удовлетворительном состоянии. Рекомендовано хирургическое лечение в плановом порядке. Пациентка была направлена для консультации в ГБУЗ «Московский клинический научный центр имени А.С. Логинова ДЗМ». При дообследовании, по данным УЗИ органов малого таза выше матки и больше справа определялось овальной формы кистозное образование с густым неоднородным содержимым размерами 11,8×7,8 см, в правых отделах которого определялись тонкие перетяжки. Предварительное заключение: эндометриоидная киста правого яичника (рис. 1).
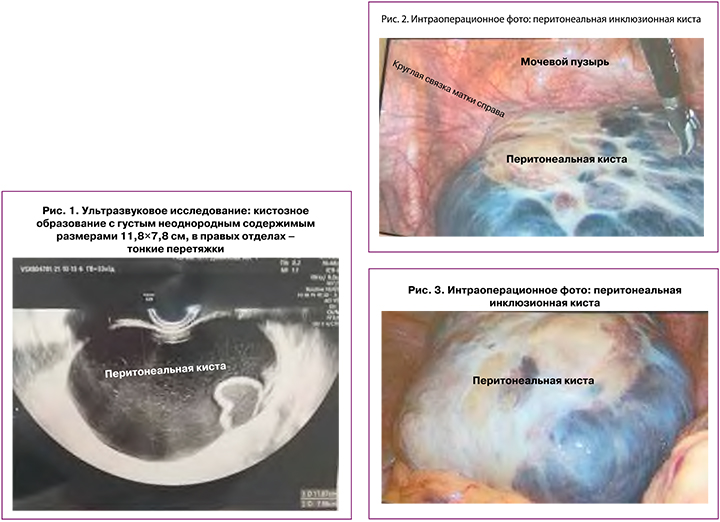
Онкомаркеры крови СА-125, НЕ-4 в пределах референсных значений. Учитывая данные лабораторных и инструментальных исследований, пациентке было рекомендовано хирургическое лечение в объеме лапароскопии, удаления опухоли малого таза. Интраоперационно обнаружено многокамерное кистозное образование диаметром до 12 см, с гладкой наружной поверхностью, которое свободно располагалось в малом тазу (рис. 2, 3).
Спаечного процесса и выпота в брюшной полости не было. При осмотре органов малого таза патологии со стороны матки и придатков не выявлено. Кистозное образование располагалось свободно, занимая прямокишечно-маточное углубление и оттесняя матку с придатками кпереди (рис. 4, 5). Вероятно, резкие боли внизу живота возникли при перекруте ножки кисты, которая была слишком тонкой, и большое кистозное образование оторвалось от основания.

Произведено удаление кистозного образования из брюшной полости без вскрытия капсулы в герметичном контейнере. При вскрытии кисты излилось около 500 мл бурой жидкости, наружная и внутренняя капсулы гладкие.
Послеоперационный период у пациентки протекал без осложнений. Выписана из стационара в удовлетворительном состоянии на 2-е сутки. Заключение по морфологическому исследованию: инклюзионная перитонеальная киста (рис. 6).
При дальнейшем наблюдении выполнено УЗИ органов малого таза и брюшной полости через 3 месяца после операции, при котором не выявлено каких-либо значимых патологических изменений.
Наше клиническое наблюдение показало, что даже при использовании для диагностического поиска высокотехнологичного оборудования предоперационный диагноз и планируемый объем хирургического вмешательства могут радикально измениться в результате интраоперационных находок.
Заключение
В данном клиническом наблюдении мы рассмотрели необходимость междисциплинарного подхода при диагностике кистозных образований малого таза у женщин репродуктивного возраста. Для определения лечебной тактики нами учитывался рост онкологических заболеваний у молодых пациенток, а также необходимость сохранения репродуктивного потенциала. Было показано, что диагностика данных образований затруднена, несмотря на использование современных методов инструментальной и лабораторной диагностики. Проведя хирургическое лечение в объеме удаления кисты, мы убедились, что оно является наиболее радикальным и эффективным методом.



