В 2005 г. в мире по оценкам было 536 тыс. случаев материнской смерти (МС). Среднемировой
показатель МС на 100 тыс. родившихся живыми составляет 370 с колебаниями по континентам
от 870 в Африке до 6 —в Японии и Норвегии [4]. Ситуация осложняется ростом частоты заболеваемости беременных, влияющей на течение беременности и исход родов. В ряде крупных
промышленных регионов страны на первом месте находятся факторы, связанные с экстрагенитальной патологией, с воздействием вредных условий производства и внешней среды [2].
Анализ структуры МС и поиск путей решения профилактики тяжелой материнской заболеваемости диктует необходимость обсуждения в акушерской практике случаев критических состояний, близких к экстремальным, но окончившихся, в основном, благоприятно и отнесенных к предотвращенной МС. Акцентирование внимания на выявлении предотвратимых случаев смертности в течение беременности, родов или в послеродовом периоде позволит определить резервы в снижении и профилактике МС.
Известно, что показатель летальности зависит от ряда факторов и в первую очередь от характеристики пациентов: тяжести их состояния, возрастного состава, а также от своевременности и адекватности проводимого лечения, квалификации медицинского персонала. Наиболее целесообразно использовать данный показатель в одном и том же учреждении, т.е. в случаях, когда анализируются равные или сопоставимые условия работы в конкретном стационаре [3].
Профилактика МС, уменьшение вероятности летального исхода и улучшение результатов лечения у акушерских больных остаются актуальными вопросами качества медицинской помощи в практике здравоохранения Тюменского региона [1]. Для своевременной профилактики неблагополучного исхода и выработки рациональной тактики интенсивной терапии несомненна важность определения наиболее часто встречающихся осложнений беременности, родов и раннего послеродового периода.
Целью исследования явился поиск путей совершенствования качества акушерской и анестезиологической помощи на региональном уровне с использованием перинатального аудита.
Материал и методы исследования
Проведен ретроспективный анализ случаев госпитализации в отделение реанимации и интенсивной терапии (ОРИТ) областного перинатального центра Тюмени с 2006 по 2009 гг. В исследование включены 47 пациенток в критическом состоянии, обусловленном осложненным течением беременности, родов и послеродового периода. Больные были разделены на 6 групп по ведущему
патологическому синдрому, хотя в большинстве случаев имело место сочетание нескольких патологических состояний: преэклампсии, кровопотери и экстрагенитальной патологии. Первая группа (n=10) – пациентки с преэклампсией (ПЭ) – 21,3%; 2-я группа (n=2) – пациентки с эклампсией (Э) – 4,3%; 3-я группа (n=24) – пациентки с массивной кровопотерей (более 20 % ОЦК) во время родов и раннего послеродового периода (КР) – 51,1%; 4-я группа (n=5) – синдром системного воспалительного ответа (ССВО) – 10,6%; 5-я группа (n=3) – острая дыхательная недостаточность различного генеза (ОДН) – 6,4%; 6-я группа (n=3) – пациентки с тяжелой экстрагенитальной
патологией (ЭГП) – 6,4% (см. рисунок).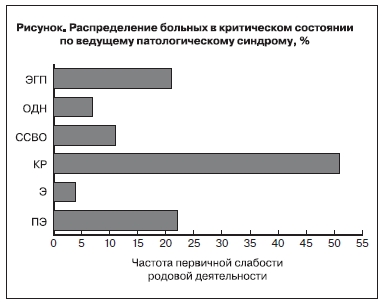
Проведен анализ причин развившегося критического состояния, возрастного состава, длительности пребывания в ОРИТ, в стационаре, длительности искусственной вентиляции легких (ИВЛ), частоты возникновения полиорганной недостаточности (ПОН).
Результаты исследования и обсуждение
Выявлено, что средний возраст в целом по группе составил 28,4±2,6 года. В возрастной группе
до 20 лет критические состояния в послеродовом периоде развились в результате эклампсии
и преэклампсии. Летальных исходов в этой возрастной группе не отмечено. Больные тяжелой
преэклампсией, нуждающиеся в длительной интенсивной терапии, составили 21,3%. У них преобладали следующие осложнения гестоза (преэклампсии): эклампсия, постгипоксическая энцефалопатия, синдром острого легочного повреждения, HELLP-синдром, острая почечная недостаточность (ОПН) (табл. 1).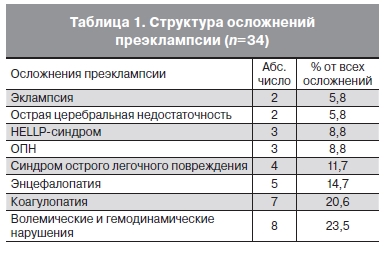
Эклампсия, развившаяся в послеродовом периоде, наблюдалась у 2 (5,8%) пациенток, переведенных из ЛПУ первого уровня, у обеих женщин имела место острая церебральная недостаточность. Довольно редко (8,8% наблюдений) мы видели развитие ОПН и HELLP-синдрома, чаще – острое легочное повреждение (11,7%) и энцефалопатию (14,7%), проявлявшуюся в дезориентации, неадекватном поведении или затруднении при ответах на вопросы при вербальном контакте. К наиболее частым проявлениям осложнений преэклампсии относились коагулопатия (20,6%), а также волемические
и гемодинамические нарушения (23,5%), потребовавшие индивидуального подбора качественного и количественного состава инфузионной терапии и вазопрессоров. В некоторых случаях имело место сочетание нескольких синдромов критических состояний, составляющих структуру полиорганной недостаточности.
По результатам исследования, из всех родильниц, нуждавшихся в интенсивной терапии в условиях ОРИТ, более половины – 24 (51%) составили пациентки с акушерским кровотечением более 2 л в родах и послеродовом периоде, в 23% всех случаев кровопотеря составила более 4 л. Причинами массивной кровопотери явились: гипотоническое состояние матки (8,3%), а также гипотония в сочетании с преэклампсией (25%), сочетание преждевременной отслойки плаценты с преэклампсией (37,5%) и центральным предлежанием плаценты (29,1%) (табл. 2).
Таблица 2. Причины и объем массивной кровопотери (n=24).
В 15 (62,5%) случаях массивная кровопотеря происходила на фоне тяжелой преэклампсии. Надо отметить, что только 3 (20%) пациентки относились к категории многорожавших.
Синдром системного воспалительного ответа (ССВО) с развитием септического шока наблюдался у 8,5% больных на сроке до 22 нед беременности. Во всех случаях причиной тяжелого состояния явилось криминальное вмешательство с целью прерывания беременности и позднее обращение за медицинской помощью. Формирование синдрома ПОН проходило по следующей схеме: синдром дыхательных расстройств → синдром почечной дисфункции → синдром печеночной дисфункции → энцефалопатия → энтеральная недостаточность, что не отличалось от известных в интенсивной терапии данных [3].
Родильницы с острой дыхательной недостаточностью (5-я группа) составили 6,4%; ОДН развилась вследствие аспирации (1 пациентка), тромбоэмболии легочной артерии на фоне трофобластической болезни (1 пациентка) и острой внебольничной полисегментарной пневмонии (1 пациентка). Тяжелая экстрагенитальная патология (инфаркт миокарда, вирусный менингоэнцефалит, лептоспироз) составила 6,4% от всех исследуемых случаев. Эта категория «едва не умерших» больных потребовала наибольших усилий по привлечению дополнительных сил для обследования и выбора тактики лечения
и наиболее длительного среднего пребывания на реанимационной койке. Продолжительность критического состояния в группах была различна, соответственно различались и сроки ИВЛ,
длительность реанимационного этапа лечения и общая продолжительность госпитализации (табл. 3).
Таблица 3. Развитие ПОН, длительность ИВЛ, сроки лечения в стационаре.
Каждая четвертая пациентка переносила ПОН по 2–5 системам. Всем женщинам проводили ИВЛ. Средняя длительность ИВЛ составила 5,8±0,5 суток, максимальная – 52 дня. Продолжительность реанимационного этапа лечения была минимальной в 3-й группе (массивной кровопотери) – 4,4±0,4 сут., максимальной (16,6±1,2 дня) – у женщин с экстрагенитальной патологией, которая и обусловливала тяжесть состояния и выраженность ПОН. Оценивая длительность лечения в стационаре выяснили, что наиболее длительным было лечение у пациенток с ССВО. Эта группа требовала применения методов почечно-заместительной терапии, применения антибактериальных препаратов
широкого спектра действия, органоспецифического парентерального и энтерального питания.
Наиболее эффективным лечение таких больных можно было признать при использовании превентивного подхода как при формулировке показаний к ИВЛ, так и при решении вопроса
о почечно-заместительной терапии и деэскалационном режиме антибактериальной терапии.
Своевременность госпитализации также наложила свой отпечаток на длительность лечения. Так, была установлена прямая корреляционная связь между сроком госпитализации от момента появления первых жалоб и длительностью реанимационного этапа лечения (r=0,63), и общего койко-дня в стационаре (r=0,51).
По литературным данным, продолжительность госпитализации акушерских больных в ОРИТ составляет в среднем 5–8 дней. При развитии острого респираторного дистресс-синдрома, сепсиса, ПОН срок госпитализации удлиняется до 20–35 дней [2]. В проведенном исследовании средняя длительность пребывания в отделении анестезиологии и реанимации составила 9,2±0,7 суток, общий койко-день – 20,3±1,7 сут. Пациентки с гнойно-септическими осложнениями и массивной кровопотерей (более 5 л)
после перевода из ОРИТ в течение длительного времени находились на лечении в других отделениях, им требовался продолжительный патронаж реаниматолога. Отмечена высокая частота возникновения системных нарушений и ПОН в данной группе. Из системных нарушений преобладали синдром острого легочного повреждения (СОПЛ), ДВС-синдром, острая сердечно-сосудистая недостаточность (ОССН) с необходимостью введения вазопрессоров, энтеральная недостаточность, различные степени нарушения сознания (от 3 до 9 баллов по шкале ком Глазго), энцефалопатии. Острая почечная недостаточность как компонент ПОН возникла у 5 (10,6%) больных. При лечении пациенток с критическими осложнениями родов и послеродового периода привлекался широкий круг специалистов (хирург, невролог, оториноларинголог, офтальмолог, уролог, эндокринолог, терапевт, пульмонолог, нефролог, инфекционист, нейрохирург, ангиохирург, гастроэнтеролог). По окончании лечения в ОРИТ большая часть больных (70%) были переведены в акушерское отделение, 25,7% – в гинекологическое и 4,3% (2 больных) – в областную клиническую больницу. В результате проведенного анализа было принято решение о необходимости проведения ряда организационных мероприятий в регионе. На базе областного перинатального центра был создан акушерский консультативный реанимационный центр, с созданием которого внедрен мониторинг основных показателей здоровья и осложнений среди
беременных, рожениц и родильниц по всей территории области. «Журнал родов» (электронная
версия) в родовспомогательных учреждениях всех уровней на территории региона позволяет оперативно принимать тактические и организационные решения по усилению экспертного контроля за всеми случаями возникновения и угрозы неблагоприятных исходов в режиме немедленного и круглосуточного мониторинга состояния больных, принимать коллегиальное решение о транспортабельности и целесообразности эвакуации пациенток с учетом этапности и выбора стационара соответствующего уровня. Таким образом, наиболее частыми причинами критических состояний в акушерстве являются тяжелая преэклампсия и гипотоническое кровотечение. Превентивный и своевременный перевод больных в ОРИТ позволяет осуществлять высокотехнологичную помощь и расширенный мониторинг витальных функций у пациенток с высокой вероятностью критического состояния. При тяжелой экстрагенитальной патологии с нарушением основных функций по жизненным показаниям со стороны матери оправдано досрочное родоразрешение, которое рассматривается как «реанимационное» мероприятие. Успех интенсивной терапии, безусловно, зависит от мультидисциплинарного рационального подхода. Для интенсивной терапии тяжелых осложнений у родильниц необходим широкий круг диагностических и лечебных мероприятий, что требует постоянной модернизации анестезиологической службы в акушерском стационаре.
Проведенное исследование выявило эффективную работу консультативного центра по вопросам акушерства и анестезиологии в части профилактики МС, повышения качества оказанной медицинской помощи в ЛПУ первого и второго уровней и обеспечения доступности высококвалифицированной помощи.



