Клиническая картина острого живота как во время, так и вне беременности является одной из наиболее частых причин обращения за медицинской помощью. Причиной возникновения данного состояния может служить как хирургическая, так и гинекологическая патология; причем хирургическая патология вне беременности составляет 35,4%, а гинекологическая – 64,6%. При этом наиболее значимыми заболеваниями у данной группы больных являются кисты яичников, осложненные разрывом, перекрутом (29,5%), гнойно-воспалительные заболевания матки и ее придатков (26,5%). Среди хирургических заболеваний наибольшее значение имеют острый аппендицит (17%), острый панкреатит (8,4%) и острый холецистит (7,2%) [1].
Причинами острого живота у беременных могут быть: 1) состояния, ассоциирующиеся с беременностью; 2) состояния, одинаково часто возникающие у беременных и небеременных; 3) состояния, вызванные беременностью [2].
Ургентные состояния во время беременности увеличивают риски материнской и перинатальной смертности. Частота хирургической патологии у беременных составляет 1 случай на 500–635 беременностей [3]. Во время беременности обычная клиническая картина маскируется беременной маткой и физиологическими изменениями [4].
Согласно литературным данным, в современной акушерско-гинекологической службе имеется высокий процент ошибок при дифференциальной диагностике острых неотложных состояниях у беременных [5]. Решение об операции у беременной женщины откладывается из-за страха возникновения перинатальных осложнений. Однако при ургентных ситуациях во время беременности рекомендуется воспользоваться той же хирургической стратегией, как и для небеременной женщины.
Описание
В качестве иллюстрации вышеизложенного мы представляем 3 наглядных клинических наблюдения из собственной практики.
Клиническое наблюдение № 1
Пациентка К., 33 года, по линии санитарной авиации доставлена в стационар с острой болью в животе, усилившимся кровотечением из половых путей, ознобом, повышением температуры тела до 38°С. Из анамнеза заболевания: месяц назад был произведен медицинский аборт в сроке 5–6 недель путем вакуум-аспирации полости матки в стационаре второго уровня, после чего отмечает непрекращающиеся кровянистые выделения в течение месяца, усилившиеся в течение суток. Из акушерского анамнеза: беременность четвертая, двое родов путем кесарева сечения, два аборта.
При поступлении обращает внимание бледность кожных покровов, тахикардия (пульс 120 уд/мин), артериальная гипотензия (АД 90/60 мм. рт. ст.). Живот при пальпации напряжен, болезненный, больше в левой подвздошной области с положительным симптомом раздражения брюшины.
При гинекологическом исследовании выявлена подвижная, увеличенная до 5–6 недель беременности матка, мягковатой консистенции, болезненная при пальпации. В области левых придатков определяется опухолевидное образование. По результатам ультразвукового исследования (УЗИ) органов малого таза: матка увеличена в размерах до 112×96×85 мм, миометрий неоднородный, с множественными гипо- и гиперэхогенными структурами в полости матки. В области послеоперационного рубца имеется гиперэхогенное образование без четких контуров с активным кровотоком, а в области левых придатков – анэхогенное объемное образование размерами 51×50 мм, однородное, с периферическим кровотоком.
Лабораторные исследования: гемоглобин – 110 г/л, гематокрит – 17,6%, тромбоциты – 330 000×109/л, общее количество лейкоцитов – 15×109/л. Был выставлен предварительный диагноз: объемное образование малого таза. Острый метроэндометрит. Рубец на матке после операции кесарева сечения.
Было решено произвести оперативное лечение с определением объема оперативного вмешательства интраоперационно.

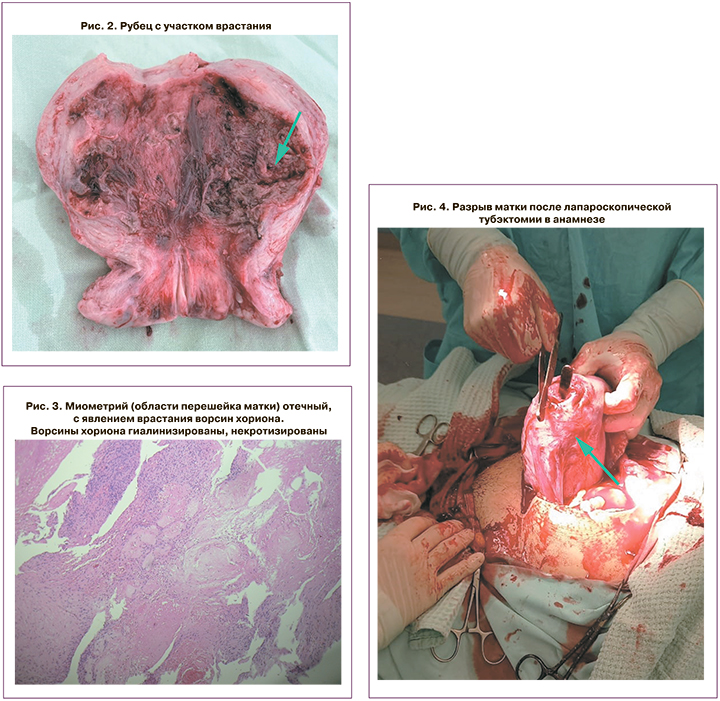
При лапаротомии в области рубца в нижнем сегменте выявлено грыжеподобное выпячивание размерами 4×5 см, синюшного цвета, с повышенной васкуляризацией. Была проведена попытка метропластики с наложением провизорных швов вокруг плацентарного ложа с целью локального гемостаза. Однако данная попытка не удалась. Из-за воспалительного процесса наложенные швы прорезывались, гемостаз не достигнут (рис. 1). При попытке проведения органосберегающей операции (метропластика) обнаружен обширный деструктивный процесс мышечной ткани передней стенки матки, области перешейка, а также признаки врастания остатков плодного яйца в ложе рубца, признаки воспаления, кровотечение (рис. 2). Произведена экстирпация матки с маточными трубами. Послеоперационный период протекал без осложнений, женщина в удовлетворительном состоянии на 7-е сутки выписана домой.
По результатам гистологического исследования послеоперационного материала был подтвержден факт врастания плаценты в стенку матки в области перешейка (рис. 3).
Основной ошибкой в данном случае стала попытка опорожнения полости матки путем вакуум-аспирации в стационаре второго уровня, без последующего ультразвукового контроля, что в итоге привело к отсутствию эффекта от консервативного лечения и к развитию воспалительного процесса, а в последующем – к развитию неконтролируемого кровотечения.
Клиническое наблюдение № 2
Беременная, 29 лет, в сроке 38–39 недель в экстренном порядке доставлена в приемное отделение родильного дома с жалобами на резко возникшую боль внизу живота в состоянии покоя. Тянущие боли внизу живота отмечает в течение недели. Данная беременность третья, после ЭКО, роды предстоят первые. Из анамнеза: в 2016 г. и 2020 г. перенесла две лапароскопические тубэктомии по поводу внематочных беременностей. Вторая операция осложнилась кровотечением с последующим проведением гемотрансфузии эритроцитарной массой.
При осмотре кожные покровы бледные, влажные, положение вынужденное с приведенными к животу, согнутыми в коленных и тазобедренных суставах нижними конечностями. При движении боль в животе усиливается. На лице страдальческая гримаса. Глубокое дыхание затруднено из-за болей в животе. Живот при пальпации напряжен, болезненный, больше справа, симптом раздражения брюшины положительный. Отмечается тахикардия (пульс 115 уд. в мин.), артериальная гипотензия (АД 85/60 мм рт. ст.). При влагалищном исследовании патологических выделений нет. По данным УЗИ признаков отслойки плаценты нет, отмечается наличие свободной жидкости в малом тазу.
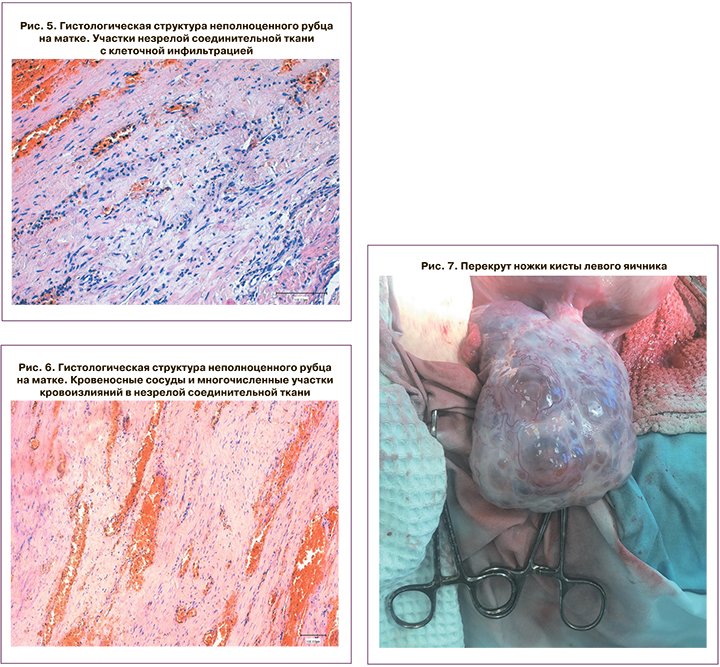
Выставлен предварительный диагноз: Острый живот. Решено произвести кесарево сечение. В ходе операции извлечен живой доношенный плод мужского пола, по шкале Апгар 7/8 баллов. Произведена ревизия органов брюшной полости и малого таза. В животе кровь со сгустками в объеме 500 мл, в области левого угла матки обнаружен неполный разрыв с продолжающимся кровотечением. Выполнено ушивание разрыва двурядным швом с дренированием брюшной полости. Послеоперационный период протекал без осложнений.
В этом случае мы можем предположить, что при повторной внематочной беременности плодное яйцо имплантировалось в интерстициальном отделе маточной трубы, в связи с чем, данный отдел был резецирован и произведена коагуляция. В результате того, что резецированный участок на матке не был ушит, произошел разрыв беременной матки в данном участке (рис. 4–6).
Клиническое наблюдение № 3
Пациентка, 30 лет, в сроке беременности 33–34 недели в экстренном порядке бригадой скорой медицинской помощи доставлена в приемное отделение родильного дома с жалобами на внезапно возникшую боль больше слева в течение часа. Поведение женщины беспокойное. Из анамнеза: беременностей – 2, родов – 2 (кесарево сечение в 2012 г. и 2017 г.).
Объективно: кожные покровы физиологической окраски, чистые. Гемодинамические показатели в пределах нормы. По данным клинико-лабораторного обследования отмечается только повышение лейкоцитов – 12,9×109/л. Живот при пальпации болезненный, больше слева. Симптомы раздражения брюшины отрицательные. По данным УЗИ толщина миометрия в области рубца в нижнем сегменте 1,3 мм. Слева от матки определяется жидкостное образование размерами 61×35×46 мм, с единичным кровотоком по контуру. Выставлен предварительный диагноз: Перекрут кисты левого яичника? Анатомо-функциональная несостоятельность рубца на матке?
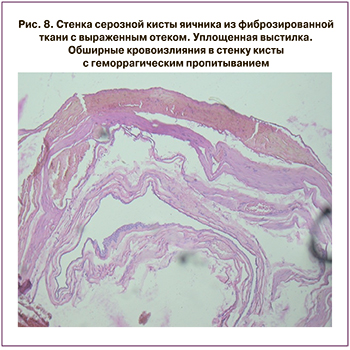
При ревизии органов малого таза выявлено: левые придатки синюшно-багрового цвета, определяется перекрут ножки кисты левого яичника размерами 60×30×50 мм (рис. 7, 8). Произведена левосторонняя аднексэктомия. Учитывая состоятельность рубца на матке в нижнем сегменте, решено пролонгировать беременность. Послеоперационный период протекал без особенностей, на 4-е сутки выписана домой в удовлетворительном состоянии. Пациентка родоразрешилась в плановом порядке в сроке 38–39 недель путем операции кесарева сечения. Родился живой здоровый ребенок весом 3590 г, 7–8 балов по Апгар.
В данном случае причиной острого живота стал перекрут придатков матки. Это состояние не всегда имеет ясную картину. Однако при наличии существующего или впервые выявленного опухолевидного образования яичников при клинической картине острого живота необходимо допускать возможность перекрута придатков матки.
Обсуждение
С увеличением числа родов путем кесарева сечения повышается риск грозных осложнений, таких как беременность в рубце или врастание плаценты, что и имело место в первом клиническом наблюдении. В начале XXI в. насчитывались единицы публикаций с этой патологией, но к 2012 г. было описано 645 случаев [6]. Одной из основных причин врастания плаценты является нарушение функции эндометрия и/или формирование патологического decidua basalis. Очень важно помнить, что антенатальная диагностика при placenta percreta снижает частоту маточных кровотечений и позволяет определить объем оперативного вмешательства [7], а ключом к успешной диагностике является УЗИ и правильная оценка клинического состояния. Необходимо обращать особое внимание на женщин после кесарева сечения с прикреплением хориона по передней стенке матки, так как врастание плаценты может произойти на ранних сроках беременности, а клинически данная патология проявляется признаками острого живота. В мировой литературе описано 2 клинических наблюдения с врастанием плаценты на ранних сроках беременности. Первое – в сроке 18 недель беременности с летальным исходом, второе – в сроке 6 недель, но при этом пациентка осталась жива [8]. Типичные признаки беременности в рубце, по мнению многих авторов, можно заметить лишь до 8 недель беременности, затем они нивелируются [9].
Проведение метропластики в пределах здоровой ткани во время повторного кесарева сечения повышает возможность формирования в последующем состоятельного рубца на матке с сохранением репродуктивной функции и репродуктивного органа.
Принимая во внимание второе клиническое наблюдение, мы можем утверждать, что наличие лапароскопических вмешательств в анамнезе при возникновении клиники острого живота позволяет заподозрить возможность разрыва матки в месте операционного вмешательства, что подтверждает необходимость ушивания раны при лапароскопических операциях, особенно у женщин фертильного возраста.
Следующей причиной острого живота во время беременности может стать перекрут придатков матки. Внезапное начало, сильная боль в нижней части живота, наличие в анамнезе опухолевидных образований могут послужить критериями для подозрения данной патологии, а успех своевременного лечения приведет к выздоровлению с последующим пролонгированием беременности.
Заключение
Диагностика беременной пациентки представляет собой наибольшую сложность. В настоящее время отсутствуют четкие критерии диагностики, а также выбор тактики лечения при редко встречаемых состояниях в акушерстве. При беременности, особенно на поздних сроках, могут отсутствовать типичные клинические признаки острого живота; поэтому их часто путают с аппендицитом, угрозой преждевременных родов, холециститом, пиелонефритом, почечной коликой. В связи с чем должен быть персонифицированный подход к каждому пациенту с определением возможных рисков как для матери, так и для плода. Установление причины острого живота во время беременности приводит к потере драгоценного ресурса – времени.
Сроки хирургических вмешательств во время беременности должны быть такими же, как и у небеременных пациентов. Необходимо разработать алгоритм ведения пациенток с острой ургентной патологией во время беременности. Такой подход позволит сократить время обследования, увеличить точность диагностики гинекологической патологии и сократить количество диагностических операций.



