Запоры – одна из актуальных проблем современного общества. В России более 20% населения страдают запорами. В развитых странах мира запором страдает каждый второй взрослый человек, причем женщины почти в 2–4 раза чаще, чем мужчины. Пик заболеваемости приходится на молодой трудоспособный возраст – 30–40 лет [1, 2].
Во время беременности риск возникновения запоров существенно возрастает и является самой частой патологией кишечника у беременных женщин, которая встречается у 11–38%, или даже, по сведениям отдельных авторов, у 66%, у родильниц – до 32% [3].
Проблема запоров имеет не только физиологические, но и психологические аспекты, так как «безобидные» на первый взгляд запоры могут спровоцировать депрессию, последствием которой могут стать осложнения беременности. Кроме того, запоры не только ухудшают качество жизни женщин, но и могут способствовать активации условно-патогенной микрофлоры, транслокации микробов и их токсинов через кишечную стенку, что является фактором риска, а в ряде случаев и непосредственной причиной серьезных осложнений беременности, родов, послеродового периода [4–6].
Однако до настоящего времени изучению болезней кишечника у беременных уделяется недостаточное внимание. Вероятно, это связано со сложностью и обременительностью применяемых в колопроктологии инструментальных методов исследования, многие из которых противопоказаны во время беременности.
Причины запора у беременных многочисленны. Трудно выделить какую-либо одну причину, приводящую к запору во время беременности. Как правило, действует совокупность различных факторов, к которым относятся: изменение характера пищи и привычных условий жизни и труда, вегетативная дисфункция (эмоциональный стресс, конфликтные ситуации, страх, депрессии), отсутствие комфортных условий для дефекации (при постельном режиме, в путешествии), воспалительные заболевания кишечника, заболевания желез внутренней секреции (щитовидной железы, надпочечников и др.) с усилением или ослаблением гормонального влияния, расстройство кровообращения в сосудах кишечника (сосудистые заболевания, в том числе атеросклероз), рефлекторные воздействия на кишечник со стороны различных органов (прежде всего желудка и желчных путей), побочное действие различных лекарственных препаратов (прогестерона, токолитиков, железа, питьевой соды, блокаторов кальциевых каналов, вяжущих средств, антагонистов серотонина, противосудорожных, нейролептиков, алюминийсодержащих антацидов, опиатов, нестероидных противовоспалительных средств и др.), а также недостаточная физическая активность (гиподинамия).
Во время беременности повышается выработка прогестерона, который оказывает расслабляющее действие не только на мускулатуру матки, но и на другие гладкомышечные органы: мочевыводящие пути, желудочно-кишечный тракт. Это, естественно, понижает двигательную активность кишечника.
Со II триместра беременность приводит к изменению топографо-анатомических характеристик матки, которая постепенно увеличивается в размерах и сдавливает органы брюшной полости. Кроме того, установлено ослабление ритмичной автоматической деятельности кишечника у беременных вследствие повышения порога возбудимости его рецепторов к биологически активным веществам. Кишечник становится нечувствительным к обычным физиологическим раздражителям [7].
Таким образом, гипотоническое состояние кишечника во время беременности – это защитная реакция, но ее следствием являются запоры.
Прямой и серьезной опасности от запоров нет. Однако длительный толстокишечный стаз нежелателен и может приводить к ряду расстройств. Поэтому запоры – это та патология, которую нельзя оставлять без внимания. Но сначала необходимо утвердиться в диагнозе.
Говорить о наличии запора у пациента правомерно при наличии хотя бы двух из названных признаков в течение последних 3 месяцев: два акта дефекации и менее в неделю; натуживание, занимающее более трети времени дефекации; плотная, в виде комочков, консистенция кала; чувство неполного опорожнения кишечника.
Запоры по своему патогенезу подразделяются на 3 группы: первичные, вторичные и идиопатические. Первичные запоры, как правило, связаны с анатомическими особенностями, вторичные носят приобретенный характер, являясь следствием различных болезней или побочного действия лекарств, идиопатические являются следствием нарушений моторной функции толстой кишки, причина которых неизвестна [8–10].
Запоры беременных могут быть отнесены к вторичным, или функциональным [7, 10, 11], могут носить временный, эпизодический и длительный (хронический, более 6 мес) характер.
Следует отметить, что проблемы, приводящие к запорам, не исчезают и после родов: растянутые во время беременности мышцы живота недостаточно поддерживают кишечник и внутренние органы.
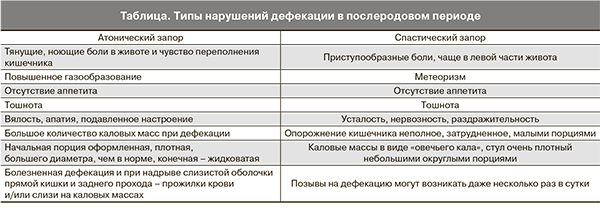
В послеродовом периоде по механизму возникновения запоров выделяют два типа нарушения дефекации. Первый тип – атонический, при котором снижается тонус мышечной стенки кишки, перистальтика становиться вялой, непродуктивной. Атонический запор чаще возникает из-за мышечной слабости, после операции кесарева сечения. Это обычная реакция кишечника на любое оперативное вмешательство в брюшной полости. Он также может возникать из-за ошибок в диете.
Второй тип – спастический запор, когда тонус мускулатуры повышен, и перистальтика становится непродуктивной из-за «зажатого» состояния кишки. Для этого типа более характерны психологические причины (см. таблицу).
Отдельно следует сказать о запорах, связанных с удлинением толстого кишечника. Такие запоры связаны с более длительным прохождением каловых масс по более длинному пути, при этом в организм из толстого кишечника всасывается большое количество воды, и каловые массы становятся твердыми.
К сожалению, проблема рациональной терапии толстокишечного стаза далека от решения. Залогом успешного лечения запора является понимание причины и патофизиологического механизма его развития. Также важна информированность женщины о рациональных подходах к терапии. Во многом это связано с ограничением спектра слабительных средств, разрешенных к применению в акушерстве [2, 3]. Самолечение слабительными препаратами во время беременности нежелательно. Лечение гестационных запоров необходимо начинать с немедикаментозных мероприятий.
Необходимо заметить, что существуют две группы беременных с запорами. Первую группу составляют женщины, которые вступают в беременность, уже имея запор (обычно это рожавшие женщины) и используют определенные слабительные препараты. Лечение этих беременных представляет большие сложности. Вторую группу составляют беременные, приобретающие эту проблему с наступлением беременности.
Для нормального функционирования кишечника во время беременности пересматривают режим физической нагрузки, так как необходима мышечная нагрузка, размеры и виды которой должен определять врач.
Рекомендуется лечебное питание, соответствующее диете № 3, целью которой является обеспечение полноценного питания беременной с нормальным содержанием белков, жиров, углеводов, минеральных веществ, с повышенным содержанием механических и химических стимуляторов моторной функции кишечника, с исключением продуктов, усиливающих брожение и гниение в кишечнике. Число приемов пищи должно быть не менее 4 раз в день. Если нет специальных противопоказаний (болезней сердца, отеков и др.), то показано выпивать в сутки примерно до 1,5 л жидкости для ускорения эвакуации каловых масс. Рекомендуются следующие минеральные воды: Ессентуки № 4 и № 17, Баталинская, Славянская, Джермук и др. При запорах с повышенной сократительной деятельностью кишечника (болями в животе) предпочтительнее прием теплой минеральной воды.
Если всех перечисленных выше мероприятий оказывается недостаточно, то подключают слабительные препараты, показанные при запорах во время беременности. Применение слабительных средств должно быть дифференцированным в зависимости от этиологии и патогенеза запора [7, 12, 13].
Применение слабительных средств противопоказано при запорах алиментарного происхождения и эффективно только на первых порах. Следует помнить, что при длительном применении этих средств возможно привыкание, сопровождающееся полной потерей самостоятельных позывов к дефекации. Также необходимо учитывать различные побочные эффекты слабительных препаратов. Известен тератогенный эффект препаратов сенны (сенаде, сенадексин). Действие некоторых слабительных средств основано на стимулировании сокращения гладкой мускулатуры (например, бисакодила), которое во время беременности совсем не показано, так как усиливает угрозу прерывания беременности. Другие препараты требуют большого количества жидкости, что тоже нежелательно во время беременности, так как возрастает нагрузка на почки. Таким образом, очевидно, что спектр слабительных препаратов, который можно применять при беременности, значительно сужается. Препараты должны быть безопасны для плода, женщины и нормального течения беременности.
Одним из таких препаратов является лактулоза – натуральный препарат. При производстве лактулозы используется молочная сыворотка, которая получается в процессе приготовления сыра. Затем из лактозы производится лактулоза, которая представляет собой дисахарид фруктозы и галактозы. Это вещество не всасывается и не расщепляется, так как в организме человека нет ферментов, которые могли бы расщеплять лактулозу.
Это один из немногих слабительных препаратов, разрешенных и одобренных FDA (C. Thukral, J.L. Wolf) [14] к применению у беременных и относящийся к классу В (нет доказательств повреждающего действия на плод), так как не обладает тератогенным и эмбриотоксическим эффектом. Препарат не оказывает отрицательного воздействия на тонус миометрия и электролитный баланс. Лактулоза относится ко II группе слабительных средств (классификация по Я.С. Циммерману, 1999) [15] – осмотические слабительные средства, увеличивающие объем кишечного содержимого. Клиническая эффективность препарата лактулозы обусловлена его влиянием на метаболизм кишечной микрофлоры. Лактулоза обладает уникальным сочетанием осмотического и пребиотического эффекта. Лактулоза не расщепляется и не всасывается на протяжении всего желудочно-кишечного тракта, попадая в толстый кишечник в неизмененном виде. Там лактулоза под действием бифидо- и лактобактерий расщепляется до короткоцепочечных жирных кислот. В результате этого подкисляется содержимое кишечника и повышается осмотическое давление в толстой кишке, что предотвращает обратное всасывание воды и увеличивает кишечное содержимое. Увеличение биомассы сахаролитических бактерий приводит к увеличению кишечного содержимого, которое вызывает усиление перистальтики. Тем самым осуществляется мягкая регуляция функции кишечника и развивается слабительное действие.
Механизм действия лактулозы близок к механизму действия на кишечник пищевых волокон, содержащихся во фруктах, овощах и злаках.
Большое преимущество лактулозы заключается в том, что она является источником углеводов и энергии для лактатпродуцирующих бактерий (особенно различных видов Bifidobacterium и Lactobacillus), в связи с чем происходит их усиленное размножение в кишечнике. Увеличение объема биомассы бактерий потенцирует слабительный эффект, при этом не только не вызывает развитие дисбактериоза, но даже оказывает пребиотический эффект.
Нами проведено клиническое исследование эффективности и переносимости лактулозы во время беременности. С этой целью проведено обследование 150 беременных, страдающих запорами.
По срокам гестации беременные женщины распределялись следующим образом: 46 (30,7%) пациенток – в I триместре, 55 (36,7%) – во II триместре и 49 (32,6%) – в III триместре. Беременные предъявляли жалобы на нарушение дефекации, неполное опорожнение кишечника, вздутие живота. Задержка акта дефекаций на 48 ч наблюдалась у 82 (54,7%) из них, у остальных отмечались задержка более 72 ч.
Течение беременности осложнилось у 31 (20,7%) пациентки ранним токсикозом различной степени тяжести, у 18 (12%) – угрозой прерывания беременности в ранние сроки, у 9 (6%) – угрозой преждевременных родов, у 26 (17,3%) – преэклампсией различной степени тяжести.
Индивидуальная передозировка с неадекватным послаблением стула с тенезмами наблюдалось у 2 (1,3%) беременных, боли в животе – у 3 (2%), метеоризм – у 3 (2%). Спастические боли во время или перед актом дефекаций не были отмечены ни в одном случае, что чрезвычайно важно при беременности. Побочные эффекты, отмеченные в первые дни приема препарата, самостоятельно прошли в течение первых суток и не требовали применения дополнительных препаратов.
В результате проведенного курса лечения у 145 (96,7%) беременных нормализовался стул, появилось чувство полного опорожнения кишечника, у 98 (65,3%) уменьшилось чувство тяжести и боли в подреберьях, однако у 7 (4,7%) беременных лечение препаратом в дозе 45 мл оказалась недостаточно эффективным, а у 5 (3,3%) эффект отсутствовал. Пять пациенток высказывали неудовольствие вкусовыми качествами лекарства, однако после разбавления водой в соотношении 1:1 неприятные вкусовые ощущения исчезали. У 27 (18%) беременных наблюдались признаки угрозы прерывания беременности в различные сроки беременности, но, оказывая послабляющий эффект, лактулоза не вызывала бурной перистальтики кишечника и усиления явлений угрожающего выкидыша или преждевременных родов. Следует отметить, что не было отмечено появления признаков угрозы прерывания беременности у женщин с привычным невынашиванием в I триместре.
Длительность приема препарата лактулоза у наблюдаемых пациенток была различной и составляла в среднем 4 нед. Следует отметить, что 6 (4%) беременных принимали препарат в I и II триместрах, 113 (75,3%) – 2–3 нед, 6 (4,5%) женщин – всего 7–10 дней. Необходимо подчеркнуть, что на фоне приема лактулозы сохранялась базисная терапия различных осложнений беременности (лечение анемии препаратами железа, применение спазмолитических препаратов при угрозе прерывания, антигипертензивных средств – при преэклампсии и др.).
Особый интерес представляет тот факт, что ни в одном случае не наблюдалось появления или усугубления клинических признаков угрозы прерывания беременности, ухудшения общего самочувствия или нарастания степени тяжести преэклампсии. Более того, нормализация функции кишечника способствовала улучшению самочувствия пациенток независимо от срока беременности и имеющихся гестационных осложнений.
Таким образом, проведенные исследования позволяют сделать вывод, что лактулоза является препаратом выбора для лечения запора у беременных в связи с высокой эффективностью, хорошей переносимостью и отсутствием неблагоприятного влияния на организм матери и плода. Кроме того, препарат лактулоза, обладая пребиотическим эффектом, восстанавливает микрофлору кишечника, борется с кандидозной инфекцией и санирует родовые пути. Применение его за 2–3 нед до родов способствует санации родовых путей. Препарат является мягким и безопасным слабительным для матери и новорожденного.