Кесарево сечение – безусловно, самая распространенная в мире операция с ежегодно увеличивающейся частотой [1]. За последние два десятилетия увеличивается число наблюдений негативных последствий после кесарева сечения, таких как хроническая тазовая боль, диспареуния, дисменорея, аномальные маточные кровотечения и даже бесплодие [2–4]. Кроме того, долгосрочные акушерские осложнения, по-видимому, нарастают в виде спектра расстройств, начиная с кесарева сечения, внематочной беременности, увеличения частоты предлежания плаценты, различной степени врастания плаценты, связанных с большей материнской заболеваемостью и даже смертностью [5–7]. Многие опытные акушеры отмечают непропорциональный рост частоты несостоятельности рубца на матке после кесарева сечения, которая не полностью объясняется повышенной точностью диагностики и увеличением частоты кесарева сечения [8, 9].
Обсуждению возможных этиологических факторов истонченного (несостоятельного) рубца на матке уделяется мало внимания. Исследования по долгосрочным последствиям кесарева сечения трудно реализуемы и не позволяют выявить причины несостоятельности рубца [10]. В то же время это важно для разработки профилактических мероприятий, которые могли бы помочь снизить частоту возникновения несостоятельных рубцов на матке и отдаленных осложнений в будущем [11–13].
Мы представляем данное клиническое наблюдение двух несостоятельных рубцов на матке после двух операцией кесарева сечения, чтобы не только продемонстрировать наш клинический опыт оперативной коррекции такой патологии, но и обратить внимание на разработку новых методов профилактики несостоятельного рубца. Профилактика возможна лишь при достоверно известных этиологических факторах, которые требуют дальнейшего изучения.
Клиническое наблюдение
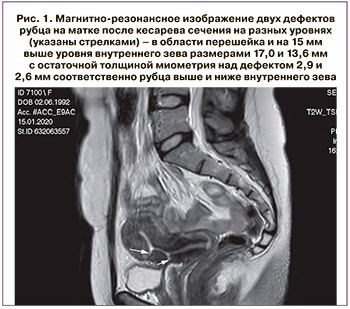 27-летняя пациентка с двумя предыдущими кесаревыми сечениями от 2009 и 2013 гг. В марте 2019 г. произошло прерывание беременности на раннем сроке по медицинским показаниям в связи с несостоятельным рубцом на матке после кесарева сечения. По данным трансвагинального ультразвукового исследования (УЗИ) и магнитной резонансной томографии были выявлены два дефекта рубца на матке после кесарева сечения на разных уровнях – в области перешейка и на 15 мм выше уровня внутреннего зева размерами 17,0 и 13,6 мм с остаточной толщиной миометрия над дефектом 2,6 и 2,9 мм (рис. 1).
27-летняя пациентка с двумя предыдущими кесаревыми сечениями от 2009 и 2013 гг. В марте 2019 г. произошло прерывание беременности на раннем сроке по медицинским показаниям в связи с несостоятельным рубцом на матке после кесарева сечения. По данным трансвагинального ультразвукового исследования (УЗИ) и магнитной резонансной томографии были выявлены два дефекта рубца на матке после кесарева сечения на разных уровнях – в области перешейка и на 15 мм выше уровня внутреннего зева размерами 17,0 и 13,6 мм с остаточной толщиной миометрия над дефектом 2,6 и 2,9 мм (рис. 1).
По данным из паспортов предыдущих кесаревых сечений в обоих случаях была использована техника зашивания матки однорядным способом (100%); зашивание с захлестом по Ревердену было проведено только во время первой операции. Первая операция выполнена по экстренным показаниям (начавшаяся внутриутробная гипоксия плода), вторая – в плановом порядке (рубец на матке после предыдущего кесарева сечения). Открытие маточного зева в первом случае было 6 см, при втором случае операция была выполнена до родов. В обоих случаях кесарево сечение было выполнено с низведением мочевого пузыря (100%).
Мы не можем полноценно оценить, с какими интраоперационными сложностями столкнулись хирурги во время предыдущих кесаревых сечений, а можем видеть лишь результат операций – наличие двух несостоятельных рубцов на матке после двух операций. Мы считаем, что разрез на матке при повторном кесаревом сечении можно провести и выше места послеоперационного рубца на матке, даже при отсепаровке мочевого пузыря, в том случае, если рубец после предыдущего кесарева сечения был расположен крайне низко и был невозможен для оперативного доступа. Также из-за выраженного спаечного процесса могли быть технические трудности в доступе к рубцу на матке и, следовательно, это делало бы невозможным разрез на матке по предыдущему рубцу.
Техника операции заключалась в иссечении истонченного рубца и восстановлении миометрия лапароскопическим способом под общей комбинированной анестезией (внутривенная общая анестезия совместно с эндотрахеальным наркозом). Первым этапом процедуры было разделение спаек и мобилизация мочевого пузыря. Впоследствии место истонченного рубца на матке было определено с помощью оригинальной методики просвечивания области рубца оптоволоконным светодиодным стентом (приоритетная справка 2019132144). Данная методика заключается в использовании трансиллюминации при помощи оптоволоконного катетера, подключенного к источнику света для определения местоположения области истонченного рубца на матке без необходимости предварительной визуализации гистероскопическим способом. На основании закона Бугера интенсивность освещения будет выше в той области, где имеется наименьшая толщина тканей и где ткани обладают меньшим свойством светопоглощения, что и наблюдается у плотной волокнистой соединительной ткани рубца по сравнению с комбинированной мышечной и плотной волокнистой соединительной тканью нормального миометрия (рис. 2). После этого истонченные рубцы надрезали, затем иссекали окружающие ткани ножницами, избегая прижигания, чтобы снизить риск некроза тканей и обеспечить формирование полноценного рубца. При необходимости мы использовали лишь ультразвуковой метод высокочастотных энергий. Данный этап завершался при визуализации красноватого нормального миометрия и отсутствия белой рубцовой ткани истонченного рубца. Перед зашиванием дефекта в шейку матки был помещен расширитель Гегара с целью поддержания непрерывности между каналом шейки матки и полостью матки. Затем проводилось восстановление миометрия с использованием двух слоев непрерывных швов 2-0 викрила. Висцеральный дефект брюшины был закрыт с целью восстановления физиологической анатомии матки (рис. 3).

Время работы составило 55 минут. Послеоперационное течение протекало без осложнений, и пациентка была выписана на 4-й день после операции. Через 30 и 60 дней послеоперационного наблюдения трансвагинальное и трансабдоминальное УЗИ показало полное анатомическое восстановление дефекта матки с толщиной рубцов 8 и 7 мм (рис. 4).
Техника операции зависит от многих факторов, в том числе и от опытности хирурга. Мы посчитали, что оптимально будет использовать лапароскопический доступ из-за лучшей визуализации и более оптимального послеоперационного периода. Оба рубца находились на значительном расстоянии друг от друга (один в области перешейка перед внутренним зевом, а второй – в области тела матки за внутренним зевом). При иссечении ткани миометрия на таком протяжении мы сделали бы один рубец, но очень больших размеров, что ставило бы под сомнение планирование дальнейшей беременности.
Обсуждение
Мы согласны с мнением авторов, что хирургическая техника зашивания разреза матки является наиболее важным определяющим фактором образования дефекта рубца на матке после кесарева сечения [1, 7].
Мы полагаем, как и другие исследователи, что хирургическая техника зашивания разреза матки и качество шовного материала являются наиболее важными факторами в плохом заживлении рубца после кесарева сечения, что приводит к его несостоятельности [8, 14]. Термином «ниша» описывают наличие гипоэхогенной области в области перешейка с истончением толщины миометрия менее 2–3 мм [3, 10]. Большие «ниши» встречаются редко, и сообщается о различной частоте (11–45%) в зависимости от используемого метода диагностики. «Ниша» крупных размеров описывается как включающая глубину не менее 50–80% миометрия передней стенки матки или оставшуюся толщину миометрия менее 2,2 мм при трансвагинальной ультразвуковой диагностике [3, 10].
Прежде всего критериями качества рубца являются толщина остаточного миометрия и параметры «ниши» либо же ее отсутствие в наилучшем случае [12]. Оценка кровоснабжения в области рубца является дополнительным критерием оценки качества рубца, и использование данного метода для оценки качества рубца остается дискуссионным [12]. На данный момент нет четкого протокола с достоверными диагностическими критериями истонченного/несостоятельного рубца. По данным зарубежных авторов, для оценки качества послеоперационного рубца используют преимущественно толщину остаточного миометрия и параметры «ниши», а также отсутствие клинических проявлений несостоятельного рубца [13].
Лапароскопический метод рекомендован для хирургической коррекции несостоятельного рубца на матке после кесарева сечения для профилактики развития аномального прикрепления плаценты, разрыва матки по рубцу и имплантации плодного яйца в область рубца [10]. Согласно исследованию Szkodziak P. et al. (2019), из 38 женщин с признаками несостоятельности рубца на матке после проведенной операции лапароскопической метропластики 8 пациенток забеременели и своевременно родили на сроке 38–39 недель. Авторы пришли к выводу, что хирургическая коррекция необходима только при наличии признаков несостоятельности рубца на матке после кесарева сечения [10].
Доношенная беременность и рождение здорового ребенка не могут являться критериями состоятельного рубца, поскольку беременность возможно доносить до срока и с истонченным рубцом – такое случается нередко в современном акушерстве. Истончение рубца при доношенном сроке является показанием к операции кесарева сечения, и в таком случае значительно повышается вероятность благоприятного исхода как для матери, так и для плода [3].
Были отмечены положительные результаты для реализации репродуктивного потенциала после оперативного лечения истонченных рубцов на матке после двух кесаревых сечений. Согласно нашей методике, лапароскопия позволяет полностью восстановить дефект матки, тем самым восстанавливая нормальную толщину миометрия [1, 9, 10].
Заключение
Таким образом, мы продемонстрировали возможность лапароскопического доступа для восстановления большого дефекта миометрия с истончением остаточного миометрия (при наличии двух несостоятельных рубцов на матке) с использованием оригинальной методики просвечивания области рубца оптоволоконным светодиодным стентом.



