Рациональное размещение объектов инфраструктуры службы родовспоможения способствует свободному доступу населения к медицинской помощи и повышает шансы сохранения жизни и здоровья в случае развития осложнений во время беременности, родов и в послеродовом периоде.
Совершенствование системы оказания медицинской помощи матери и ребенку направлено на повышение структурной и функциональной эффективности, а также оптимизацию организационных моделей. В конце 2013 года Правительством Российской Федерации утверждена Программа развития перинатальных центров (№ 2302-р от 09.12.2013), в которой говорится о необходимости строительства 32 перинатальных центров в 30 российских регионах. На сегодняшний день в Российской Федерации функционируют 98 перинатальных центров, в том числе 58 самостоятельных и 40 – в составе многопрофильных больниц. В рамках приоритетного национального проекта «Здоровье» в 2010–2012 годах введены в эксплуатацию 23 перинатальных центра, из них 22 региональных и один федеральный. Планируется открытие еще одного федерального перинатального центра в г. Москве на базе ФГБУ Научный центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова Минздрава России.
С каждым годом в Российской Федерации увеличивается процент преждевременных родов в учреждениях третьего уровня. В 2012 году этот показатель составлял 34%, а в 2013 году – 37%, что говорит о повышении доступности высокотехнологичной специализированной помощи для беременных и новорожденных группы высокого риска по развитию неблагоприятных исходов и осложнений во время беременности, родов и в послеродовом периоде. В то же время перед службой родовспоможения поставлена задача повысить этот показатель в 2015 году до 55%, в 2018 году – до 85%. Решение проблем по оптимизации потоков пациентов в соответствии с разработанными территориальными схемами движения беременных, рожениц, родильниц и новорожденных, а также развитие сети перинатальных центров позволит повсеместно внедрить прогрессивную модель оказания медицинской помощи женщинам и их детям и реализовать резервы снижения репродуктивных потерь в стране.
Во всех развитых странах внедрена и успешно функционирует система регионализации перинатальной помощи, базирующаяся на принципе предоставления медицинской помощи во время беременности, родов и в послеродовом периоде с учетом соответствующего риска для жизни и здоровья матери и ее ребенка. Такая организационная модель доказала свою клинико-экономическую эффективность за счет концентрации дорогостоящих технологий и высококвалифицированных специалистов в медицинских организациях соответствующего уровня. В зависимости от функциональных возможностей оказания медицинской помощи в критических ситуациях все учреждения родовспоможения, как правило, подразделяются на три уровня.
Цель данной работы – представить характеристику территориального распределения учреждений третьего уровня, оказывающих медицинскую помощь во время беременности, родов и в послеродовом периоде женщинам и новорожденным в развитых странах.
В руководстве Всемирной организации здравоохранения (ВОЗ) представлены рекомендации о необходимости создания не менее пяти медицинских учреждений, оказывающих неотложную акушерскую помощь, в расчете на 500 000 населения, в том числе одного учреждения для оказания высокоспециализированной акушерской медицинской помощи [1]. При этом их географическое размещение должно обеспечивать временную доступность базовой неотложной акушерской помощи в течение двух часов, а в случае необходимости – оказание высокоспециализированной акушерской помощи максимально в пределах 12 часов [2].
Таким образом, параметры доступности медицинской помощи необходимо планировать и изучать с позиции оценки времени и расстояния.
Транспортная доступность учреждений родовспоможения наивысшего уровня
На протяжении последних десятилетий в странах Европы и Северной Америки реструктуризация медицинской помощи для беременных и новорожденных привела к снижению числа акушерских отделений [3].
Закрытие маломощных акушерских стационаров на некоторых территориях увеличило расстояние от места жительства женщины до родовспомогательного учреждения [4–6].
В таких странах, как Австралия, США, Канада не регистрируется повышенный риск неблагоприятных исходов среди беременных женщин, проживающих на отдаленных от медицинских учреждений территориях. Это достигается благодаря реализации программ регионализации медицинской помощи в сочетании с развитой телекоммуникационной и транспортной сетью. При этом американские исследователи показали, что расстояние от дома до ближайшего стационара третьего уровня оказывало влияние на возможность рождения детей с низкой массой тела в таких учреждениях [7].
В США из 73,6 млн женщин репродуктивного возраста 62% (45,6 млн) живут в пределах 30-минутной автотранспортной доступности от дома до перинатального центра (III уровень) и 82% (60 млн) – в пределах 60 минут [8].
В Нидерландах время в пути от дома до перинатального центра в пределах города составляет в среднем менее 15 минут, для сельской местности – около 20 минут [9].
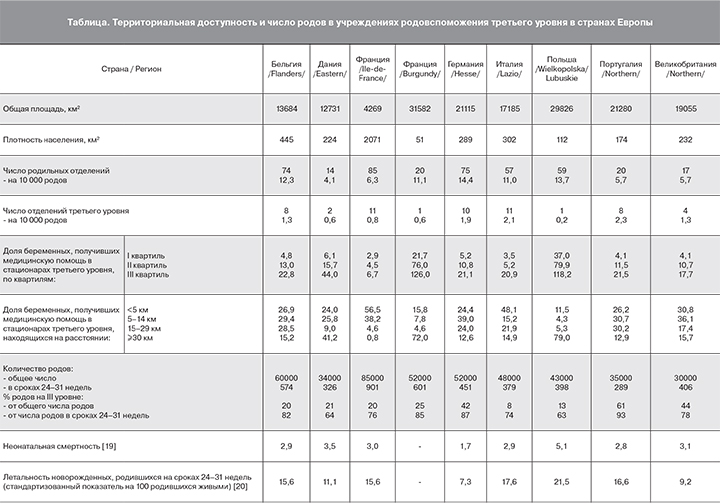
Исследование, проведенное в Бельгии, Дании, Франции, Германии, Италии, Польше, Португалии и Великобритании, демонстрирует географическую гетерогенность, а также различия в организации службы родовспоможения ведущих европейских стран (таблица). Среднеевропейский показатель территориальной приближенности акушерских стационаров наивысшего уровня для 50% женского населения составил 9,9 км при разбросе от 4,5 км в Иль-де-Франс (Франция) до 79,9 км в Виелко (Польша). Так, в регионе Иль-де-Франс плотность населения более чем в 40 раз превышала плотность населения в другом французском регионе – Бургундии, а географическая доступность специализированной помощи в стационарах третьего уровня для половины женщин этих территорий составляла 4,5 км и 76,0 км соответственно. Наряду с этим, четверть женского населения проживали на расстоянии 4,1 км от стационара наивысшего уровня, в то время как для других 25% женщин это расстояние было в 7 раз выше (около 29,9 км). Так, например, во всех изучаемых территориях, за исключением Бургундии (Франция) и Виелко (Польша), каждая четвертая женщина проживала на расстоянии менее 7 км до ближайшего родовспомогательного учреждения третьего уровня. Представленные в таблице фактические значения расстояний до ближайших учреждений третьего уровня указывали на то, что в регионах Иль-де-Франс (Франция) и Лацио (Италия) около половины женщин проживали вблизи специализированных учреждений (<5 км), в отличие от Польши, где эта величина составляла всего 11,5%. При этом большое число женщин Бургундии (Франция), Польши и Дании проживали на расстоянии свыше 30 км, хотя в регионе Иль-де-Франс аналогичная ситуация затрагивала лишь 1% женского населения, а для 95% женщин этого региона пространственная доступность специализированной акушерской помощи не превышала 14 км [10].
Воздушный транспорт часто является единственным способом медицинской эвакуации женщин из отдаленных сельских районов. Территория Северной Австралии составляет около 600 тыс. км2, плотность населения – 0,2 человека на км2. Авиамаршрут может достигать 560–965 км. Воздушный транспорт используется в случае, когда нет возможности наземной транспортировки или время в пути до больницы превышает 3 часа [11].
В Японии отмечается дефицит учреждений третьего уровня, поэтому создание эффективных транспортных систем является актуальной задачей здравоохранения. Среднее время воздушной транспортировки женщин в акушерский стационар третьего уровня составляет 24 мин (разброс 15–29 мин), а среднее время наземной транспортировки – 125 мин (разброс 90–180 мин) [12].
Топография местности оказывает существенное влияние на пространственную доступность медицинской помощи. Министерство здравоохранения провинции Британской Колумбии (Канада) утвердило нормативы воздушных расстояний доступности экстренной медицинской помощи: экстренная помощь (50 км – 1 час), экстренная стационарная помощь (100 км – 2 часа), специализированная помощь, в том числе акушерская (250 км – 4 часа) [13].
На сегодняшний день в странах с высоким уровнем доходов полностью решена проблема географической доступности населения к службам родовспоможения.
Объемы медицинской помощи в учреждениях родовспоможения наивысшего уровня
Усилия национальных систем здравоохранения европейских стран направлены на то, чтобы женщины с ранними преждевременными родами, а их около 1% среди всех беременных, получали медицинскую помощь в стационарах высшего уровня.
В европейском регионе около 14% родильных отделений относятся к третьему уровню, при этом различия между странами могут варьировать от 2 до 44% [14].
Наибольшее число родильных отделений на 10 000 родов функционирует в Германии (14,4) и Польше (13,7), меньше всего – в Дании (4,1), Португалии (5,7) и Великобритании (5,7). При этом к третьему уровню относятся 40% родильных отделений в Португалии, 23% – в Великобритании, 13% – в Германии, а в Бургундии (Франция) и в районе Виелко (Польша) только 2–5%. Таким образом, в Португалии на 10 000 родов количество акушерских отделений третьего уровня соответствует 2,3, в Германии – 1,9, в то время как в Польше – только 0,2 [10].
В Италии в учреждениях третьего уровня зарегистрировано 8% от общего числа родов и 74% – преждевременных родов в сроках 24–31 недель. В Бельгии, Франции и Дании 20–25% от всех родов регистрировались в учреждениях третьего уровня, в Германии и Великобритании – 42–44% [14]. В Шотландии к учреждениям третьего уровня относятся четыре региональных центра, на долю которых приходится 35,3% родов [15]. Следует отметить, что более 80% преждевременных родов в сроках 24–31 недель было принято в отделениях высшего уровня Португалии (93%), Германии (87%), Бургундии (Франция) (85%) и Бельгии (82%).
Данные о числе рождений в учреждениях родовспоможения имеют большое значение для мониторинга изменений, связанных с реконфигурацией службы по всей Европе [16].
Репродуктивные потери в учреждениях родовспоможения наивысшего уровня
Уровень репродуктивных потерь косвенно характеризует структурную эффективность службы родовспоможения.
Во многих исследованиях показано, что стационары высшего уровня имеют более низкие показатели неонатальной смертности среди детей с очень низкой массой тела при рождении. Если ребенок с очень низкой массой тела рождается не в стационаре III уровня, то вероятность смертельного исхода может увеличиться на 62% (с 23 до 38%; отношение шансов 1,62; 95% ДИ 1,44–1,83) [17].
В исследовании, проведенном в Нидерландах, была показана положительная связь между временем транспортировки до учреждения родовспоможения, превышающим 20 минут, больничной летальностью (отношение шансов 1,17, 95% ДИ 1,002–1,36) и неонатальной смертностью в течение 24 часов (отношение шансов 1,51, 95% ДИ 1,13–2,02) [9]. У беременных, проживающих в сельских районах и вынужденных ехать более 4 часов до учреждения третьего уровня, вероятность перинатальной смертности увеличивается до 18 на 1000 родившихся (отношение шансов 3,17, 95% ДИ 1,45–6,95) [18].
Таким образом, проведенный анализ показал, что территориальная и временная доступность акушерской помощи высшего уровня потенциально может оказывать влияние на исходы лечения. В случае, когда географическая доступность в пределах страны распределяется неравномерно, время доставки женщины в экстренных ситуациях увеличивается, что в конечном итоге может привести к гибели как матери, так и новорожденного.
Анализ мировой практики позволяет говорить о существенных различиях в организации специализированной акушерской помощи третьего уровня.
Территориальное размещение учреждений родовспоможения третьего уровня определяет доступность высокотехнологичной медицинской помощи во время беременности, родов и в послеродовом периоде. В связи с этим в ходе проведения перинатального аудита необходимо учитывать время транспортировки до стационара, как фактор, оказывающий потенциальное влияние на качество медицинской помощи.



