В течение 2 лет население большинства стран мира находится в условиях пандемии новой коронавирусной инфекции (НКИ), вызванной вирусом SARS-CoV-2 (Severe Acute Respiratory Syndrome Coronavirus 2), которая началась в декабре 2019 г. в городе Ухань провинции Хубэй (Китай) и стремительно распространилась по всем странам мира за счет активной миграции населения и высокой контагиозности возбудителя [1, 2].
11 февраля 2020 г. Всемирная организация здравоохранения (ВОЗ) определила официальное название инфекции, вызванной новым коронавирусом, – COVID-19 (Coronavirus disease 2019), а Международный комитет по таксономии вирусов присвоил официальное название возбудителю инфекции – SARS-CoV-2 (Severe Acute Respiratory Syndrome Coronavirus 2) [3].
По данным системы всемирного мониторинга заболеваемости, эпидемический процесс в течение 2 лет активно развивался и продолжает развиваться в настоящее время, достигнув пиковых значений во второй половине 2021 г. [4].
В глобальном масштабе с 11 марта 2020 г., когда ВОЗ сделала официальное заявление о начале пандемии НКИ COVID-19, в мире зарегистрировано уже более 386 млн подтвержденных случаев COVID-19, в том числе более 5,7 млн – с летальным исходом [5].
В течение 2 лет пандемии вирус SARS-CoV-2 многократно мутировал, появление новых штаммов было связано с новыми эпидемическими подъемами заболеваемости, иногда по всему миру [6, 7].
Кроме того, в результате мутации в S-белке коронавируса образовались более вирулентные и патогенные штаммы, чем нулевой уханьский, распространившийся из Китая, которые существенно увеличивали распространенность и летальность в популяции и были отнесены ВОЗ к категории VOC (Variant of concern – вариант беспокойства) [8]. Первым в этой классификации был штамм Alpha (Великобритания), затем Beta (Южная Африка), Gamma (Бразилия) и Delta (Индия). Штамм Omicron, о котором впервые сообщили 25 ноября 2021 г., по оценкам экспертов также отнесен к категории VOC [7, 8].
Первоначально считалось, что COVID-19 не обладает более высокой вирулентностью у женщин во время беременности, родов и в послеродовом периоде [9]. Однако штаммы категории VOC вируса SARS-CoV-2 стали поражать не только пожилых и соматически больных людей, как это было в начале пандемии, но и беременных женщин, новорожденных, детей, подростков, здоровых молодых людей [3, 7, 10].
Сведения, полученные в результате анализа исходов других пандемий респираторных вирусных инфекций XX в. и начала XXI в., свидетельствуют о более высокой заболеваемости и смертности беременных, рожениц и родильниц. Удельный вес случаев материнских потерь в пандемию испанского гриппа 1918–1920 гг. составил 27–50%, SARS-CoV – 25–30%, MERS – 40%, а при гриппе A(H1N1)09pdm уровень летальности беременных, рожениц и родильниц в 2,5 раза превысил показатель в общей популяции [11, 12].
В течение первого года пандемии новой коронавирусной инфекции были выявлены отличия от ранее выявленных закономерностей. Так, нами было показано, что доля летальных исходов у беременных была в 13,9 раз ниже, чем среди населения в целом, при этом показатель заболеваемости был выше в 2,5–3,0 раза, как и в предыдущие масштабные эпидемии [13, 14].
В настоящее время в мировой научной литературе опубликовано достаточно сведений о заболеваемости и смертности беременных, рожениц и родильниц, а также других категорий населения от COVID-19 в течение первого года пандемии [13–26]. На текущий момент течение эпидемического процесса, вызванного вирусом SARS-CoV-2, по-прежнему масштабно продолжается, что требует анализа и систематизации накопленных сведений.
Цель исследования: оценить заболеваемость, клиническое течение, материнские и перинатальные исходы НКИ COVID-19 у беременных Дальневосточного (ДФО) и Сибирского (СФО) федеральных округов по итогам 2020–2021 гг.
Материалы и методы
Проведен анализ оперативной информации о заболеваемости НКИ COVID-19 и особенностях течения у беременных, рожениц и родильниц, предоставляемой главными специалистами по акушерству и гинекологи ДФО и СФО в период с 11 марта 2020 г. по 25 декабря 2021 г.
Идентификация вируса SARS-CoV-2 проводилась методом ПЦР в назофарингеальном материале [3, 10], при этом частота тестирования населения общей популяции и беременных обоих федеральных округов была сопоставимой.
Статистический анализ
Статистическая обработка данных проводилась компьютеризированно с использованием пакета программ IBM SPSS Statistics Version 25.0 (International Business Machines Corporation, США). Качественные данные представлены в виде числа n и % (число больных с данным признаком, процент от их количества в группе). Математический анализ включал методы описательной статистики; оценку разницы (характера изменения) между изучаемыми показателями за первый год и за два года пандемии (дельта, ∆); анализ таблиц сопряженности, где оценивали значение χ2, достигнутый уровень значимости (р). Значения считали статистически значимыми при р≤0,05.
Результаты и обсуждение
Общее количество зарегистрированных случаев НКИ COVID-19, количество случаев у беременных, рожениц и родильниц в ДФО и СФО, заболеваемость представлены в таблице 1.
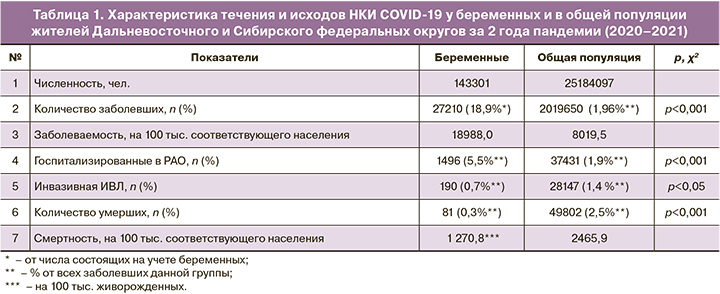
Второй год пандемии COVID-19 характеризуется более высоким уровнем заболеваемости населения. Согласно данным на 25.12.2020 г., в общей популяции ДФО и СФО (25184097 чел.) показатель заболеваемости составил 1960,8 на 100 тыс. чел. (ДФО – 2294,6; СФО – 1801,7), а на 25.12.2021 г. возрос в 4,1 раза и составил 8019,5 на 100 тыс. населения (ДФО – 8172,4; СФО – 7946,6).
В динамике эпидемического процесса инфекционное заболевание стало протекать более тяжело, о чем свидетельствовали возросшие показатели удельного веса пациентов с пневмониями – 16,3 и 23,6% (∆+7,3%; соответственно, 25.12.2020 г. и 25.12.2021 г.); находящихся на искусственной вентиляции легких (здесь и далее – инвазивная ИВЛ) – 1,05 и 1,39% (∆+0,34%). Доля госпитализированных в реанимационно-анестезиологические отделения (РАО) несколько понизилась с 2,24% до 1,85% (∆-0,39%), что связано с изменением показаний и критериев, регламентированных первыми и последующими версиями временных методических рекомендаций [3].
Показатель летальности населения обоих федеральных округов от НКИ COVID-19 возрос с 1,95 до 2,47% (∆+0,52%; в ДФО – с 1,25 до 1,67%; в СФО – с 2,36 до 2,86%). Таким образом, НКИ в общей популяции жителей Сибири и Дальнего Востока во второй год пандемии протекала тяжелее, чем в первый.
Анализ показателей заболеваемости и клинического течения COVID-19 у беременных, рожениц и родильниц СФО и ДФО за 2021 г. также свидетельствует о приросте активности эпидемического процесса, увеличении числа случаев тяжелого течения и неблагоприятных исходов.
За первый год пандемии вирус SARS-CoV-2 подтвержден у 8485 беременных, рожениц и родильниц (3267 – в ДФО, 5218 – в СФО), что составило 5,9% от состоящих на учете беременных и 1,71% от числа всего заболевшего населения. К концу второго года нарастающим итогом зарегистрировано 27 210 случаев заболевания COVID-19 беременных женщин, рожениц и родильниц Дальнего Востока (11108; 40,8%) и Сибири (16102; 59,2%).
В сравнении со сведениями на 25.12.2020 г. [14] на 25.12.2021 г. в 3,2 раза возросли число заболевших матерей (+220,7%; 27 210 vs 8485), доля SARS-CoV-2-инфицированных среди состоявших на учете по беременности – 19,0% (27210/143301) vs 5,9% (8485/143010) и показатель заболеваемости – 18988,0 vs 5933,2 на 100 тыс. беременных, рожениц и родильниц.
На протяжении всего анализируемого периода пандемии показатели заболеваемости COVID-19 у беременных были кратно выше, чем в целом в популяции: за 2020 г. – в 3,0 раза (5933,2 vs 1960,8 на 100 тыс. соответствующего населения); к концу 2021 г. – в 2,4 раза (18988,0 vs 8019,5 на 100 тыс. чел.).
Клинические симптомы заболевания отсутствовали у 27,4% (2324/8485) матерей, инфицированных вирусом SARS-CoV-2, в 2020 г. и у 24,2% (6583/27210) в 2021 г., т.е. доля пациенток с бессимптомным течением инфекции уменьшилась на 2,8%.
По данным масштабного наблюдения 2020 г., из 461 825 женщин с лабораторно подтвержденной НКИ COVID-19, бессимптомное течение инфекции было у 11,3% (52 363) беременных [15]. Сходный результат 15% получен в метаанализе I. Bellos et al. (2021) [18]. По результатам систематического обзора M. Papapanou et al. (2021), включившего 13 исследований, частота бессимптомных форм варьировала от 7,5 до 32,6% [21]. В исследовании, опубликованном Национальным институтом здоровья детей и развития человека (NICHD, Eunice Kennedy Shriver, США), в 14 штатах США не имела симптомов существенно большая доля матерей, инфицированных вирусом SARS-CoV-2, – 47% [23].
Около половины пациенток Сибири и Дальнего Востока перенесли заболевание в легкой форме: 53,0% (4471/8485) и 50,0% (∆-3,0%; 13603/27210), соответственно сведения на 25.12.2020 г. и 25.12.2021 г. Удельный вес матерей с более тяжелым течением НКИ, в целом, был существенно меньше, однако к концу второго года пандемии чаще регистрировались среднетяжелые формы – 16,6% (1388/8485) и 21,3% (∆+4,7%; 5806/27210), тяжелое течение – 2,5% (210/8485) и 3,7% (∆+1,2%; 1004/27210) и критические состояния – 0,5% (39/8485) и 0,8% (∆+0,3%; 214/27210), соответственно. По данным национального обсервационного исследования в США (2021), частота встречаемости легких и среднетяжелых форм течения инфекции у беременных была меньше и составила 27 и 14%, соответственно, в то время как доля пациенток с тяжелым и критическим состоянием кратно превысила полученные нами показатели, и равнялась 8 и 4% соответственно [23].
На рисунке представлена структура степени тяжести течения новой коронавирусной инфекции у беременных СФО и ДФО в течение 2 лет пандемии COVID-19.
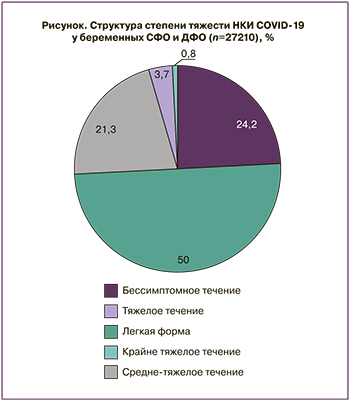
Таким образом, в течение исследуемого периода пандемии НКИ COVID-19 большая доля матерей (74,2%) перенесли инфекционный процесс бессимптомно (24,2%) или в легкой форме (50,0%). Однако за второй год пандемии в сравнении с первым, 2020 г., отмечен прирост частоты среднетяжелого, тяжелого и крайне тяжелого течения заболевания: 25,8% (7024/27210) vs 19,6% (1637/8485; ∆+6,2%).
В 2020 г. проходили лечение в РАО 3,57% (303/8485) заболевших НКИ COVID-19 беременных, рожениц и родильниц; находились на инвазивной ИВЛ – 0,48% (41/8485). В сравнении с общепопуляционными показателями удельный вес госпитализированных в РАО статистически значимо больше среди беременных 3,57% (303/8485) vs 2,24% (1811/80 771, р<0,001), при этом им реже требовалась ИВЛ – 0,48% (41/8485) vs 1,05% (845/80 771, р<0,001). К концу 2021 г. эти тенденции сохранились, но их показатели возросли: беременные по-прежнему чаще получали лечение в РАО – 5,5% (∆+1,93%; 1496/27 210) vs 1,9% (∆-0,34%; 37431/2019650, р<0,001) и реже нуждались в ИВЛ – 0,7% (+0,22%; 190/27210) и 1,4% (+0,35%; 28147/2019650; р<0,001), соответственно беременные и пациенты общей популяции.
Сведения современных источников литературы о степени тяжести COVID-19, частоте госпитализации в РАО и потребности в инвазивной ИВЛ у беременных разных стран противоречивы.
По данным систематического обзора 2021 г., включившего 23 исследования, частота поступления матерей в отделение интенсивной терапии варьировалась от 3% (323/10901 (наибольшая выборка) до 28,5% (53/186), а после учета качества исследований показатели колебались в интервале 3–10%, при этом 3% по-прежнему составляли самую большую выборку [21]. При анализе 18 научных публикаций показатели механической вентиляции женщин варьировались от 1,4% (155/10713) до 12% (5/41), после учета качества исследований частота ИВЛ составила 1,4–5,5%, при этом величина 1,4% характеризовала самую большую выборку [21]. Бразильскими исследователями показано, что беременные и родильницы имели более высокий риск необходимости помещения в РАО (ОР=1,60; 95% ДИ 1,45–1,77) и проведения ИВЛ (ОР=2,02; 95% ДИ 1,78–2,30) [22].
В течение первого года пандемии родоразрешены 2373 (27,97%) женщин с подтвержденной SARS-CoV-2-инфекцией; к концу второго года завершили беременность 6416 (23,6%).
Исходы беременности для матери и ребенка у 27210 женщин с подтвержденной SARS-CoV-2-инфекцией представлены в таблице 2.
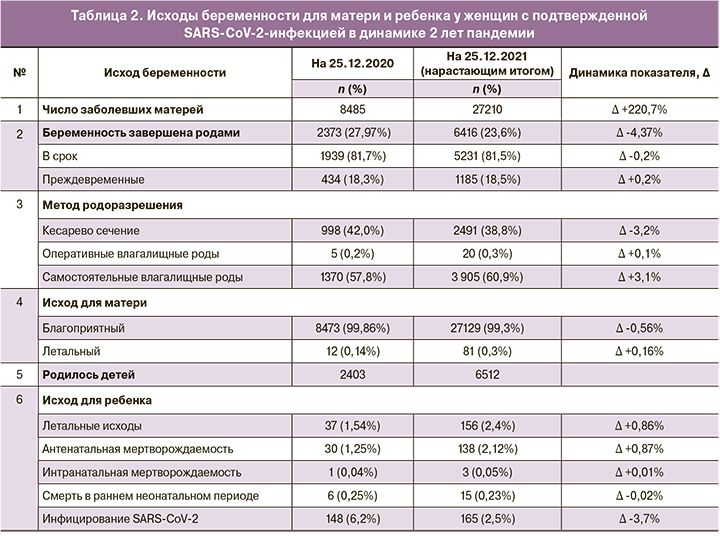
У 6416 (23,6%) из 27210 пациенток с НКИ беременность завершилась родами. Большая часть матерей родили в срок – 81,5% (5231/6416), доля преждевременных родов составила 18,5% (1185 /6416), что существенно выше, чем общероссийский показатель – 6,1% [27].
Результаты зарубежных исследований также свидетельствуют, что заболевание матери COVID-19 ассоциировано с более высоким риском преждевременных родов. Это обусловлено, во-первых, влиянием инфекционного заболевания и развившегося системного воспалительного ответа [10, 28], во-вторых, тяжелое и критическое состояние матери и возникающие на этом фоне акушерские и перинатальные осложнения могут потребовать досрочного родоразрешения [3, 10, 16–19, 21, 23].
В метаанализе M. Jafari et al. (2021) частота преждевременных родов у пациенток с COVID-19 (121 исследование, 10 000 беременных) составила 25,0%, а их относительный риск (ОР) был равен 2,5 (95% ДИ 1,5–3,5) [19]. На основании анализа 42 исследований, включивших 438 548 беременных с НКИ, Sh.Q. Wei et al. (2021) также обнаружили повышенный преждевременных родов (ОР=1,82; 95% ДИ 1,38–2,39) [29]. В систематическом обзоре 32 исследований, проведенном M. Papapanou et al. (2021), зарегистрированы показатели преждевременных родов от 14,3% (86/602) до 63,8% (30/47); однако при оценке результатов только исследований умеренного и высокого качества диапазон показателей изменился от 20,6 до 63,8% [21]. В метаанализе J. Yang et al. (2022) при сравнении допандемического и пандемического периодов отмечено уменьшение частоты спонтанных преждевременных родов (OР=0,91; 95% ДИ 0,88–0,94) [26].
Частота родоразрешения операцией кесарева сечения пациенток с COVID-19 в течение двух лет пандемии понижалась, составив 25.12.2020 г. 42,0% (998/2373), а 25.12.2021 г. – 38,8% (∆-3,2%; 2491/6416), что обусловлено внедрением в практику выжидательной акушерской тактики при тяжелых формах течения заболевания [10]. В период 2020–2021 гг. показатель частоты оперативных влагалищных родов (вакуум-экстракция плода, акушерские щипцы) возрос с 0,2% (5/2373) до 0,3% (20/6416). По данным Минздрава РФ, частота кесарева сечения в 2020 г. составила 30,4%, вакуум-экстракции плода – 0,13%, акушерских щипцов – 0,005% [27].
По выводам масштабного метаанализа 2021 г., НКИ у матери не повышала риск оперативных влагалищных родов (ОР=1,06; 95% ДИ 0,97–1,15; р=0,22) [30]. В то же время большинство зарубежных исследователей выявили ассоциацию этого инфекционного заболевания с повышенным риском кесарева сечения. По заключению метаанализа M. Jafari et al. (2021), беременные с COVID-19 родоразрешаются операцией кесарева сечения в 48%, что значительно выше, чем неинфицированные женщины (ОР=3,0; 95% ДИ 2,0–5,0) [19].
В систематическом обзоре 35 исследований M. Papapanou et al. (2021), показатели кесарева сечения варьировались от 52,3% (390/746) до 95,8% (46/48); после включения в анализ только работ с умеренным и высококачественным дизайном диапазон изменился незначительно (52,3–94,0%) [21].
Согласно мнению I. Bellos et al. (2021), высокая частота кесарева сечения у SARS-CoV-2-положительных матерей обусловлена, главным образом, опасениями инфицирования потомства [18]. Однако подавляющее большинство исследователей такую точку зрения не разделяют, считая, что данный факт обусловлен увеличением частоты критических состояний плода и матери при НКИ COVID-19 [10, 14, 16, 17, 19].
За анализируемый двухлетний эпидемический период произошел 81 (0,3%) случай материнской смертности (МС) от НКИ COVID-19: в первый год пандемии умерли 12 из 8485 (0,14%) пациенток из числа заболевших беременных, рожениц и родильниц; во второй год – 69 из 18275 (0,37%; χ2=10,1; р=0,001). Показатель летальности в общей популяции был статистически значимо выше: 1,95% – в 2020 г. (496170/25304117) и 2,5% (49802/2019650, р<0,001) – к концу 2021 г.
В метаанализе 27 исследований (2021) показатели смертности в группе матерей не превышали 2%, а после исключения исследований низкого качества величины оказались <2%, при этом показатель в самой большой выборке был равен 0,6% [21]. B. Chmielewska et al. (2021) в масштабном метаанализе оказали, что риск материнской смертности в период пандемии существенно повысился (ОР=1,37; 95% ДИ 1,22–1,53; р<0,0001) [30]. По данным национального когортного исследования в США (2022), показатель смертности матерей с COVID-19 составил 147 (95% ДИ 3,0–292,0) против 2,5 у неинфицированных беременных (95% ДИ 0–7,5) на 100 тыс. женщин соответствующих групп [31].
Перинатальная смертность (ПС) у матерей с лабораторно подтвержденной SARS-CoV-2-инфекцией составила на конец первого года пандемии 15,40 промилле (37/2403; 1,54%), второго – 23,96 промилле (156/6512; 2,4%) (табл. 2). Прирост данного показателя в 1,6 раза произошел за счет увеличения числа случаев антенатальных потерь, что обусловлено возросшей частотой тяжелого течения НКИ у матери. В структуре ПС величина показателя антенатальной мертворождаемости была наибольшей и увеличилась с 12,48 промилле (30/2403; 1,25%) до 21,19 промилле (138/6512; 2,12%). Показатели интранатальной смертности были кратно меньше и относительно стабильны: 0,42 промилле (1/2403; 0,04%) и 0,46 промилле (3/6512; 0,05%). Показатель потерь в раннем неонатальном периоде несколько снизился: 2,50 промилле (6/2372; 0,25%) и 2,30 промилле (15/6512; 0,23%), соответственно в 2020 г. и 2020–2021 гг.
Наши данные совпадают с выводами метаанализа 2021 г., включившего 26 исследований, в котором показатели мертворождений не превышали 2,5%, варьируя в самых больших выборках с дизайном среднего и высокого качества от 0,6 до 2,4% [21]. По заключениям двух метаанализов 2021 г., риск мертворождений у матерей с НКИ был повышен относительно неинфицированных беременных и составил 1,28 (95% ДИ 1,07–1,54) (40 исследований) [30] и 2,11 (95% ДИ 1,14–3,90) (42 исследования) [29].
По сведениям, опубликованным на момент нашего анализа, показатели летальности младенцев от матерей с COVID-19 в раннем неонатальном периоде в других странах варьировали от 0,3 до 2,4%, при этом в самом многочисленном исследовании установлен показатель 0,3% (6/1728) [21]. В ДФО И СФО ни одна смерть не была напрямую связана с неонатальной инфекцией SARS-CoV-2, что подчеркивают и другие авторы [21]. T.D. Metz et al. (2021) сделан вывод, что повышенный риск перинатальных осложнений обусловлен тяжелым и критическим состоянием матери, вызванным COVID-19 [23].
Полученные нами результаты подтвердили полученные в других странах данные о возможности вертикальной трансмиссии вируса SARS-CoV-2 от матери ребенку [9, 12, 17–21]. При полном соблюдении противоэпидемических мер в родах и изоляции матери и младенца, регламентированных временными методическими рекомендациями, SARS-CoV-2-положительными в первый год пандемии были 6,2% (148) новорожденных, в течение второго года их доля существенно снизилась, суммарно составив 2,5% (165).
В метаанализе M. Jafari et al. (2021), включившем исследования в первый год пандемии, частота рождения SARS-CoV-2-позитивных новорожденных у больных матерей составила 8% (4–16%) [19].
В систематическом обзоре 28 исследований, проведенном M. Papapanou et al. (2021), доля младенцев с положительным ПЦР-тестом варьировалась от 1,6% (4/256) до 10% (7/68). При выборке исследований среднего и высокого качества диапазон колебаний составил 2–7%, при этом показатель 2,5%, определенный в самой большой по численности группе [21], соответствовал полученным нами данным в Сибири и на Дальнем Востоке.
I. Bellos et al. (2021) особо отмечают, что частота вертикальной перинатальной трансмиссии не различалась между женщинами, поступившими в отделение интенсивной терапии, и женщинами с нетяжелыми формами заболевания (OР=1,94; 95% ДИ 0,50–7,60), не обнаружено никакой связи с возрастом матери, осложнениями беременности или сопутствующими заболеваниями за исключением гипотиреоза у матери (ОР=36,67; 95% ДИ 5,56–241,69, р=0,004) [18].
Заключение
В течение двух лет пандемии COVID-19 уровень заболеваемости COVID-19 у беременных был значительно выше, чем в общей популяции при более высокой частоте госпитализаций в РАО, меньшей частоте применения инвазивной ИВЛ и более низких показателях смертности. Второй год пандемии характеризовался более неблагоприятным течением COVID-19 у матерей с увеличением частоты тяжелых форм заболевания и показателей материнской и перинатальной смертности. Беременные с COVID-19 характеризовались более высокой частотой преждевременных родов и родоразрешения операцией кесарева сечения относительно среднепопуляционных показателей. Частота выделения вируса SARS-CoV-2 у новорожденных существенно снизилась (с 6,2 до 2,5%). Необходимы дальнейшие более углубленные исследования в этом направлении.



