Врожденное обструктивное поражение дыхательных путей плода является крайне редкой аномалией развития, приводящей к летальному исходу у новорожденного. В зависимости от уровня атрезии выделяют обструкцию верхних и нижних дыхательных путей.
Частота встречаемости обструкции дыхательных путей плода точно не установлена из-за редкости данной патологии [1–4].
Обструкцию верхних дыхательных путей подразделяют на атрезию гортани и трахеи, а также ее стеноз [1]. При обструкции нижних дыхательных путей выделяют атрезию главного, долевого и сегментарного бронхов. Из них наибольшее клиническое значение приобретает атрезия главного и долевых бронхов [4].
К настоящему времени в англоязычной литературе приводятся описания только 50 случаев дородовой диагностики обструкции верхних дыхательных путей и 7 – пренатальной диагностики атрезии главных бронхов.
Пренатальная диагностика обструкции как верхних, так и нижних дыхательных путей основывается на выявлении вторичных эхографических признаков. Прежде всего, это выраженное увеличение размеров легких и повышение их эхогенности. Данные изменения объясняются накоплением в альвеолах жидкости, продуцируемой эпителием и не имеющей при этом выхода [1–3]. Необходимо иметь ввиду, что при атрезии верхних дыхательных путей патологический процесс всегда двухсторонний, а нижних – односторонний.
Установлено, что пренатальная диагностика данной патологии развития становится возможной, начиная с 16–17-й недели гестации, что, как полагают, связано с увеличением продукции легочного секрета [2, 4].
При атрезии верхних дыхательных путей отмечается двусторонняя гиперплазия легких, которая приводит к сдавлению и уменьшению размеров сердца, которое в этих случаях занимает значительно меньше 1/3 поперечного сечения грудной клетки [1–3, 5, 6]. Диагностические сложности отмечаются при сочетании трахеоларингеальной обструкции с трахеопищеводной фистулой. Наличие свища способствует оттоку легочного секрета и за счет этого снижению давления в легких. В этих случаях отсутствует увеличение размеров легких, их эхогенность может быть обычной или несколько повышенной. При данной форме обструкции точная пренатальная диагностика становится практически не возможной [1–3].
К эхографическим признакам атрезии бронхов относят одностороннее поражение правого или левого легкого, что проявляется значительным увеличением его размера и повышением эхогенности. В ряде случаев возможно выявление в просвете легкого гипоэхогенной трубчатой аваскулярной структуры – мукоцеле, которая представляет собой расширение дистального отдела бронха ниже места атрезии с наличием в нем легочного секрета. Наряду с этим отмечается смещение сердца в сторону, противоположную поражению, и резко выраженная гипоплазия контрлатерального легкого. Однако в значительном числе случаев выявление гипоплазированного легкого при ультразвуковом исследовании не представляется возможным [4, 7–10].
При обструктивных поражениях как верхних, так и нижних дыхательных путей отмечается патологическое выпячивание диафрагмы в сторону брюшной полости вследствие избыточного давления в грудной клетке.
Значительное увеличение легких в размерах приводит к сдавлению верхней полой вены, грудного протока и сердца, что является причиной развития сердечной недостаточности, асцита, не иммунной водянки плода и плацентомегалии [3].
На ранних сроках беременности возможно возникновение маловодия, в связи с задержкой околоплодной жидкости в легких [11]. В более поздних сроках, обычно после 28 недель беременности, отмечается развитие многоводия, что связано со сдавлением пищевода увеличенными в размерах легкими и нарушением акта глотания [2, 3, 11].
Обструкция как верхних, так и нижних дыхательных путей плода, имеет неблагоприятный перинатальный прогноз. Это связано с невозможностью спонтанного дыхания после рождения ребенка, развитием сердечно-сосудистой недостаточности вследствие сдавления сердца и крупных сосудов, а при атрезии нижних дыхательных путей отмечается резко выраженная гипоплазия нормально сформированного легкого за счет сдавления его увеличенным в размере патологически измененным легким.
В последнее десятилетие в иностранной литературе приводятся описания как внутриутробной, так и интранатальной попыток коррекции данного порока [9, 10, 12–15].
При атрезии верхних дыхательных путей R. Ruano и соавт. [12] сообщили о проведении внутриутробной ларингоскопии у плода при сроке 21 неделя беременности с целью диагностики уровня обструкции и оценки возможности ее лазерной коррекции. При проведении этой процедуры было выявлено полное сращение голосовых связок. Учитывая при этом высокую вероятность развития нарушений речи или ее полное отсутствие, родители приняли решение о прерывании беременности.
В ряде случаев при желании родителей сохранить настоящую беременность своевременная постановка внутриутробного диагноза обструкции верхних дыхательных путей позволяет подготовиться к процедуре EXIT (ex utero intrapartum treatment) [13, 14]. Ее суть заключается в том, что сразу после рождения при не перерезанной пуповине проводится трахеостомия, что позволяет сохранить нормальный газообмен у новорожденного.
Однако полученные результаты лечения все еще не дают повода для оптимизма. Это прежде всего связано с тем, что в настоящее время хирургическая реконструкция дыхательных путей у детей не позволяет добиться сколько-нибудь заметного успеха [13].
M. Colnaghi и соавт. [13] приводят сообщение об успешной диагностике обструкции верхних дыхательных путей на уровне гортани у плода при сроке беременности 19 недель и успешном проведении трахеостомии на фоне EXIT после рождения. В возрасте 2 лет ребенку была проведена хирургическая ларинготрахеопластика. В дальнейшем, несмотря на то что неврологическая симптоматика у ребенка отсутствовала, у него отмечалось нарушение речи.
Данные авторы [13] отмечают, что постнатальное лечение выживших новорожденных с обструктивным процессом верхних дыхательных путей очень сложное. Даже в тех случаях, когда была проведена процедура EXIT, дальнейший прогноз выживаемости мог оказаться неблагоприятным. Противопоказанием к проведению хирургического лечения у ребенка могут быть как тяжелые неврологические нарушения, так и анатомические особенности дефекта дыхательных путей.
При атрезии нижних дыхательных путей, в частности главного бронха, летальные исходы после рождения ребенка связаны с выраженной гипоплазией нормально сформированного легкого вследствие его компрессионного сдавления патологически увеличенным легким. G. Abitayaeh и соавт. [4] приводят данные посмертного исследования двух плодов при атрезии правого главного бронха в сроках 25 и 22 недели гестации. Вес патологически увеличенного и нормального сформированного гипоплазированного легкого составил, соответственно, в первом случае 100 и 3 г, во втором – 41 и 7 г.
Периодически в печати появляются единичные сообщения о попытках проведения внутриутробного хирургического лечения данной патологии [9, 10], целью которого является пульмонэктомия патологически измененного легкого для создания условий развития нормально сформированного легкого. Однако до настоящего времени эти исследования не увенчались успехом, что в основном, обуславливается развитием сердечно-сосудистой недостаточности, а также наступлением преждевременных родов.
Учитывая редкость обструктивных поражений дыхательных путей у плода и небольшое число сообщений об их ультразвуковой диагностике в пренатальном периоде, мы решили представить наши собственные наблюдения.
Материал и методы исследования
Ультразвуковое исследование осуществляли при помощи приборов фирмы General Electric и Alfa 10 фирмы «Aloka» с использованием трансабдоминального конвексного датчика частотой 3,5 МГц.
Для определения срока беременности, массы и роста плода измеряли бипариетальный и лобно-затылочный размеры головы, межполушарный размер мозжечка, средний диаметр живота, длину плечевой, бедренной кости и стопы. Затем определяли локализацию и размер плаценты. Особое внимание обращали на состояние внутренних органов и других анатомических образований плода. Оценивали количество околоплодных вод.
Наблюдение 1
Беременная Д., 32 года, обратилась в Центр в сроке 20 недель беременности для проведения планового ультразвукового исследования. Акушерско-гинекологический и генетический анамнез не отягощены. Настоящая беременность первая, желанная. Мужу 35 лет. Супруги соматически здоровы, наследственность не отягощена, профессиональных вредностей не отмечено. Беременная состояла на учете в женской консультации с 12 недель.
Наблюдение 2
Беременная С., 30 лет, направлена в Центр на консультацию по поводу порока развития легких в сроке 20 недель беременности. Настоящая беременность первая, желанная. Мужу 30 лет. Акушерско-гинекологический анамнез не отягощен. Супруги соматически здоровы. Беременная состоит на учете в женской консультации.
Наблюдение 3
Беременная М., 28 лет, обратилась в Центр в сроке 22 недели беременности для проведения планового ультразвукового исследования. Акушерско-гинекологический и генетический анамнез не отягощены. Настоящая беременность первая, желанная. Мужу 32 года. Супруги соматически здоровы, наследственность не отягощена, профессиональных вредностей не отмечено. Беременная состояла на учете в женской консультации с 12 недель.
Результаты
Наблюдение 1
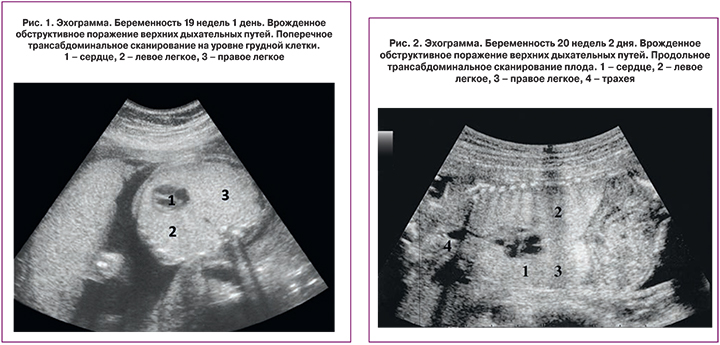
При проведении эхографии обнаружен один живой плод женского пола в тазовом предлежании. Фетометрические данные: бипариетальный размер головы – 3,9 см, лобно-затылочный размер – 6,8 см, межполушарный размер мозжечка – 2,1 см, средний диаметр живота – 5,2 см, длина бедренной кости – 2,7 см, длина плечевой кости – 2,7 см, длина стопы – 2,8 см, длина носовой кости – 0,8 см. Данные фетометрии показали, что срок беременности составил 19 недель 1 день, масса плода равнялась 269 г, рост – 24 см.
Плацента локализовалась на правой боковой стенке матки, ее толщина составляла 3,0 см, степень зрелости – 0. Патологии со стороны плаценты и пуповины обнаружено не было. Отмечалось нормальное количество околоплодных вод.
При сканировании грудной клетки плода выявлено, что оба легких значительно увеличены в размерах повышенной эхогенности, занимают большую часть грудной клетки. Сердце уменьшено в размерах и сдавлено увеличенными легкими (рис. 1). Отмечено патологическое выпячивание диафрагмы в сторону брюшной полости. В брюшной полости определялось значительное количество свободной жидкости.
В результате проведенного исследования был поставлен следующий диагноз. Беременность 19 недель 1 день. Тазовое предлежание плода. Обструктивное поражение верхних дыхательных путей. Асцит.
Беременность закончилась прерыванием в сроке 22 недели. При патоморфологическом исследовании ультразвуковой диагноз подтвержден.
Наблюдение 2
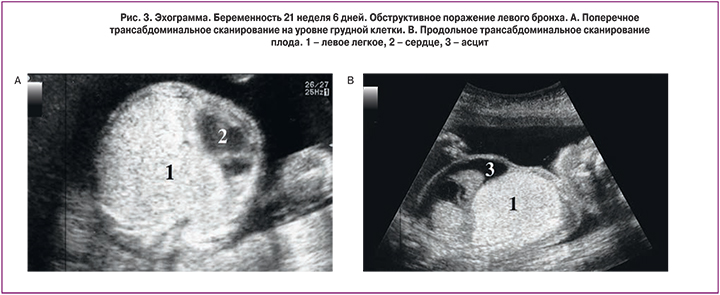
При проведении эхографии обнаружен один живой плод женского пола в ножном предлежании. Фетометрические данные: бипариетальный размер головы – 4,6 см, лобно-затылочный размер – 6,3 см, межполушарный размер мозжечка – 2,1 см, средний диаметр живота – 5,2 см, длина бедренной кости – 3,1 см, длина плечевой кости – 3,0 см, длина стопы – 3,5 см, длина носовой кости – 0,7 см. Данные фетометрии показали, что срок беременности составил 20 недель 2 дня, масса плода равнялась 350 г, рост – 26 см.
Плацента локализовалась на задней стенке матки, ее толщина составляла 2,6 см, степень зрелости – 0. Патологии со стороны плаценты и пуповины обнаружено не было. Отмечалось многоводие.
При сканировании грудной клетки плода выявлено, что оба легких значительно увеличены в размерах, повышенной эхогенности. Трахея расширена за счет жидкостного содержимого. Сердце сжато и уменьшено в размерах (рис. 2). Отмечено патологическое выпячивание диафрагмы в сторону брюшной полости.
В результате проведенного исследования был поставлен следующий диагноз. Беременность 20 недель 2 дня. Ножное предлежание плода. Обструктивное поражение верхних дыхательных путей на уровне трахеи. Многоводие.
Беременность закончилась прерыванием в сроке 21 неделя. При патоморфологическом исследовании ультразвуковой диагноз подтвержден.
Наблюдение 3
При эхографии обнаружен один живой плод мужского пола в головном предлежании. Фетометрические данные: бипариетальный размер головы – 5,6 см, лобно-затылочный размер – 7,0 см, межполушарный размер мозжечка – 2,4 см, средний диаметр живота – 7,2 см, длина бедренной кости – 3,5 см, длина плечевой кости – 3,4 см, длина стопы – 3,8 см, длина носовой кости – 0,8 см. Данные фетометрии показали, что срок беременности составил 21 неделю 6 дней, масса плода равнялась 501 г, рост – 29 см.
Плацента локализовалась на задней стенке матки, ее толщина составляла 3,3 см, степень зрелости – 0. Патологии со стороны плаценты и пуповины обнаружено не было. Отмечалось нормальное количество околоплодных вод.
При сканировании грудной клетки плода выявлено, что левое легкое гиперэхогенное, значительно увеличено в размерах, занимает большую часть грудной клетки. Сердце резко смещено вправо. Правое легкое поджато, гипоплазировано (рис. 3А). Отмечено патологическое выпячивание диафрагмы в сторону брюшной полости. В брюшной полости определялось значительное количество свободной жидкости (рис. 3В).
В результате проведенного исследования был поставлен диагноз. Беременность 21 неделя 6 дней. Головное предлежание плода. Обструктивное поражение левого бронха. Асцит.
Беременность закончилась прерыванием в сроке 22 недели 5 дней. При патоморфологическом исследовании ультразвуковой диагноз подтвержден.
Обсуждение
Обструктивное поражение дыхательных путей плода – крайне редкая патология. Ее пренатальная диагностика становится возможной начиная с 16–17 недель беременности.
К основным эхографическим признакам этой аномалии развития относятся выраженное увеличение размеров легких и повышение их эхогенности. Последнее объясняется накоплением в альвеолах жидкости, продуцируемой эпителием и не имеющей выхода. При атрезии верхних дыхательных путей процесс всегда носит двухсторонний характер, нижних – односторонний.
В дальнейшем возможно развитие асцита из-за сдавления магистральных сосудов и присоединение многоводия вследствие сдавления пищевода.
Данная аномалия развития приводит к летальному исходу у новорожденных из-за отсутствия возможности спонтанного дыхания.
В настоящее время в литературе появляются единичные сообщения о попытках внутриутробного и постнатального лечения обструкции дыхательных путей. При обструктивной патологии верхних дыхательных путей возможно проведение трахеостомии на фоне процедуры EXIT с дальнейшей поддержкой респираторной функции. Однако в процессе последующей реабилитации возникают крайне тяжелые осложнения. Пациентам требуется длительная трахеостомия и повторные хирургические вмешательства. Все это осложняется нарушением речи и возникновением хронических респираторных заболеваний. При обструкции нижних дыхательных путей были предприняты безуспешные до настоящего времени попытки внутриутробной пульмонэктомии с целью создания условий для развития нормально сформированного гипоплазированного легкого.
Заключение
Представленные в литературе данные и наши собственные наблюдения свидетельствуют о том, что применение эхографии позволяет внутриутробно диагностировать такую редкую и неблагоприятную в прогностическом отношении патологию, как обструкция дыхательных путей плода, а полученная в результате проведенного исследования информация дает возможность решить вопрос об оптимальной тактике ведения беременности с учетом дальнейшего представленного здесь прогноза для новорожденного.



