Эпидемиология
Из всех анемий, которые выявляются более чем у 2 млрд человек на Земле, около 70–80% связаны с нарушением обмена железа, основной из них является железодефицитная анемия (ЖДА) [1, 2].
Женщины репродуктивного возраста наиболее часто страдают дефицитом железа (ДЖ) (около 1 млрд человек) и крайнем его проявлением – железодефицитной анемией (ЖДА) (около 700 млн человек) [3, 4]. Это связано с наличием у них физиологической кровопотери, что увеличивает ежедневную потребность в железе в среднем до 2,4 мг в сутки, тогда как у мужчин она составляет около 1 мг в сутки [5, 6]. Такая высокая зависимость от перорального поступления железа приводит к тому, что у женщин любой дисбаланс в приеме пищи, любые заболевания репродуктивной системы, связанные с увеличением кровопотери, или вообще любые хронические воспалительные процессы, как правило, приводят к развитию ДЖ [7].
Частота встречаемости анемии у женщин репродуктивного возраста в развитых странах составляет около 11%, в развивающихся достигает 47% [4, 5]. Такая существенная разница связана не только с постоянным наличием животной пищи в рационе, меньшим количеством беременностей и родов среди женского населения развитых стран, но и с государственными программами по борьбе с ДЖ. Такие программы были приняты в ведущих странах Америки и Европы в связи с доказанным влиянием ЖДА на увеличение материнской и детской смертности [8].
В России точных эпидемиологических данных по частоте встречаемости ЖДА, а тем более других форм ДЖ у женщин нет, в разных публикациях речь идет о 30–60% [7, 9]. По нашим данным в Москве при первичном обследовании у гинеколога ЖДА выявляется у 38% пациенток [1, 10]. Если использовать международные статистические данные, которые говорят о том, что ДЖ встречается чаще, чем ЖДА примерно в 1,75 раза, то получается, что он присутствует в столице приблизительно у 60% женщин репродуктивного возраста. С учетом того, что частота встречаемости ДЖ связана с уровнем жизни и качеством медицинского обслуживания, в других городах и особенно сельских районах нашей родины количество женщин с ДЖ еще выше.
Клинические и лабораторные стадии ДЖ
ДЖ условно разделяют на доклинические и клинически выраженные стадии. На начальном этапе выделяют предрасположенность к развитию ДЖ, то есть состояния, при которых потери железа (физиологические или патологические) превышают его поступление в организм. На следующей стадии отмечается увеличение потребности в экзогенном железе, эта стадия называется предлатентный дефицит железа. Особенность данных этапов развития ДЖ связана с полностью нормальной картиной крови и отсутствием каких-либо клинических проявлений. Диагностика ДЖ на доклинических стадиях в основном связана с подробным сбором анамнеза и определением групп риска.
Клинически выраженные стадии ДЖ – это латентный дефицит железа (ЛДЖ) и непосредственно ЖДА, когда концентрация гемоглобина (Hb) снижается менее 120 г/л у женщин или 110 г/л у беременных женщин. На этих стадиях выявляются изменения в анализах крови и появляются сидеропенические (при ЛДЖ и ЖДА) и анемические симптомы (только при ЖДА) [1, 3].
Наиболее частые клинические проявления ЛДЖ (сидеропенические симптомы) [1, 3]:
- кожные проявления: сухость кожи, ломкость или слоистость ногтей, повышенное выпадение волос;
- поражение слизистых: трещины («заеды») в углах рта, глоссит, нарушение вкуса, обоняния, эзофагит, гастрит, вагинит, дис- и аменорея;
- иммунодефицит – обострение хронических воспалительных заболеваний;
- мышечная слабость, нарушение работы сфинктеров вплоть до непроизвольного мочеиспускания, дефекации (чаще у пожилых больных).
Клинические симптомы ЖДА связаны с наличием помимо сидеропенических жалоб симптомов анемии [1, 3, 7]:
- симптомы гипоксии: утомляемость, слабость, головная боль, головокружение, мелькание «мушек» перед глазами;
- компенсаторные симптомы: бледность кожных покровов, сердцебиение, одышка (особенно при подъеме на лесницу), проявления сердечной недостаточности (при длительно протекающей и тяжелой анемии).
Диагностика ДЖ в группе гинекологических больных
С учетом всего вышесказанного, врач гинеколог всегда должен учитывать возможность наличия ДЖ у любой своей пациентки.
Представленные особенности обсуждаемой группы заставляют проводить скрининг ДЖ всем гинекологическим больным при каждом обращении к врачу. Наиболее значимым для его диагностики является клинический анализ крови и такие параметры, как Hb (норма 120–140 г/л), среднее содержание гемоглобина в эритроците (MCH, норма 28–32 пг), средний объем эритроцита (MCV, норма 80–100 фл), показатель анизоцитоза (RDW, норма до 15%), количество тромбоцитов и лейкоцитов.
В случаях, когда указанные параметры не изменены, врач должен быть насторожен на предмет наличия скрытых форм ДЖ (предрасположенности или предлатентного дефицита железа). В таких случаях необходимо клинически выделить группы риска по развитию ДЖ:
- подростковый возраст,
- планирование ЭКО,
- предыдущая беременность или лактация в течение последних 3 лет,
- гиперполименорея или дисменорея (объем месячной кровопотери более 100 мл),
- наличие любых заболеваний женской репродуктивной системы (особенно миомы матки и заболеваний эндометрия),
- диета с низкой содержанием животной пиши (вегетарианство),
- регулярное донорство крови,
- заболевания органов желудочно-кишечного тракта (ЖКТ) [1, 10].
Для адекватной оценки айрон-статуса женщины возможно исследовать обмен железа: сывороточное железо (СЖ), ферритин сыворотки (ФС), трансферрин (ТРФ) и насыщение трансферрина железом (НТЖ). Причем надо помнить, что ФС – это единственный маркер, отражающий запасы железа в организме (почти у половины женщин в популяции его уровень крови снижен — не достигает нормативного минимума 30 мкг/л [11]), СЖ свидетельствует о его доступности для кроветворения, а ТРФ, НТЖ характеризуют потребность организма в микроэлементе.
ЛДЖ устанавливается при:
- наличии нормального показателя Hb,
- снижении MCH (гипохромия), MCV (микроцитоз), увеличении RDW и (иногда) количества тромбоцитов,
- наличии доказанной причины возможного дефицита железа (группы риска по развитию ДЖ).
При отсутствии выявленной причины необходимо оценивать обмен железа (показатели СЖ ниже, ТРФ выше референтных значений, ферритин менее 30 мкг/л, НТЖ менее 20% свидетельствует о ДЖ [1, 3, 7]).
Диагностика ЖДА связана с выявлением анемии и остальных признаков ЛДЖ. Только отсутствие выявленной причины развития ЖДА является показанием для исследования обмена железа [1, 3, 7].
 Профилактика и лечение ЖДА у женщин репродуктивного возраста
Профилактика и лечение ЖДА у женщин репродуктивного возраста
Женщинам из группы риска по развитию ДЖ без изменений показателей клинического анализа крови и обмена железа показаны следующие профилактические мероприятия:
- обеспечение адекватного интергенетического интервала (3 года);
- регуляция менструального цикла (снижение патологических кровопотерь) с применением гормональных контрацептивов;
- лечение острых и компенсация хронических заболеваний ЖКТ;
- рациональное питание (сбалансированная диета с содержанием 15 мг железа на каждые 1000 ккал – обязательное включение в рацион животного белка);
- насыщающая терапия – профилактическое назначение препаратов железа в суточной дозе 100 мг (в расчете на элементарное железо) в течение 1 месяца (кроме случаев, когда препараты железа противопоказаны – острые заболевания желудка и двенадцатиперстной кишки, или плохо переносимы – тошнота, рвота, поносы, запоры) [7].
Лечение ЛДЖ связано с назначением пероральных препаратов железа, по 100 мг в сутки (в расчете на элементарное железо) до нормализации обмена железа (2–3 месяца).
Лечение ЖДА проводится с использованием двухвалентных препаратов железа по 100 мг (в расчете на элементарное железо) дважды в сутки до нормализации Hb (более 120 г/л у женщин или 110 г/л у беременных женщин) и обмена железа [7, 10].
При лечении двухвалентными препаратами железа обычно требуется 3–4 месяца. Двухвалентные препараты железа в случае плохой переносимости заменяются на трехвалентные, тогда сроки их приема увеличиваются до 5–8 месяцев.
Особенности лечения ЖДА при заболеваниях женской репродуктивной системы
ЖДА при гинекологических заболеваниях хорошо поддается лечению. Однако в этой категории больных присутствует одна важная особенность, которую надо учитывать при их наблюдении.
Принципы лечения ЖДА связаны с устранением причины анемии и восполнением железа с помощью лекарственных препаратов. Если ответ на терапию ЖДА является выраженным и быстрым (при условии правильной постановки диагноза), тоо устранение причины развития ЖДА, как правило, невозможно без радикального хирургического лечения. Эта категория больных в течение всего репродуктивного возраста имеет склонность к рецидивированию ЖДА, что требует от врача постоянной настороженности и постоянного мониторинга клинического анализа крови и иногда айрон-статуса [3].
В лечении ЖДА необходимо выделить два важнейших аспекта – это эффективность и безопасность терапии. При заболеваниях женской репродуктивной системы наиболее эффективны пероральные препараты двухвалентного железа. Степень абсорбции двухвалентных солей железа в несколько раз выше, чем трехвалентных, поэтому они оказывают более быстрый эффект, чем трехвалентные и, как правило, являются препаратами выбора (рекомендации ВОЗ) [7]. Наиболее исследованным препаратом из этой серии является сорбифер дурулес. Он содержит оптимальное количество двухвалентного железа (100 мг из расчета на элементарное железо) в виде сульфата. Из наиболее серьезных преимуществ данной лекарственной формы можно выделить запатентованную технологию замедленного высвобождения, которая позволяет равномерно поддерживать концентрацию микроэлемента в просвете двенадцатиперстной кишки, что минимизирует побочные эффекты. В препарате сорбифер дурулес также содержится аскорбиновая кислота, стабилизирующая железо в двухвалентной форме, что значимо усиливает всасывание его в кровь [9].
Вторым важнейшим аспектом лечения ЖДА является безопасность ферротерапии [12]. По проведенным нами исследованиям, больные с гинекологической патологией имеют самую хорошую переносимость лечения, процент жалоб при использовании двухвалентных препаратов железа составил всего 1% по сравнению с пациентками, имеющими заболевания ЖКТ (20%) [13].
При использовании лечебной дозы сорбифер дурулес по 1 таблетке дважды в день (200 мг элементарного железа в сутки) у гинекологических больных достигается очень быстрый ответ на лечение – медиана прироста Hb составила 30 г/л в течение первого месяца. Нами выделены факторы, снижающие эффективность лечения – это низкий показатель МСН (менее 20 пг) и наличие сопутствующей патологии органов желудочно-кишечного тракта (ЖКТ). Эти факторы следует учитывать при назначении лечения [3].
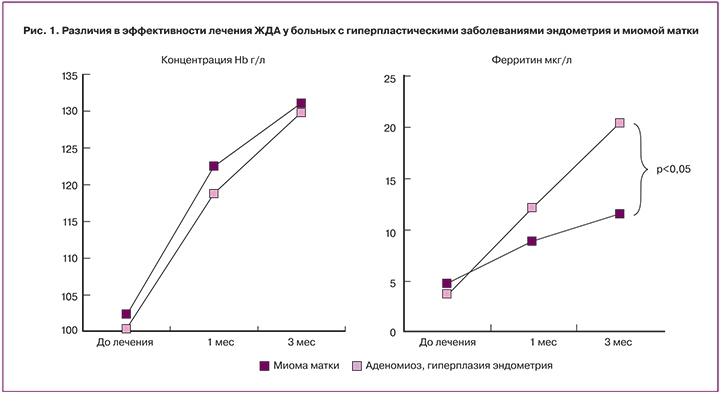
На эффективность терапии ЖДА также оказывает влияние конкретное заболевание женской репродуктивной системы. Так при лечении больных с гиперпластическими заболеваниями эндометрия, которые характеризуются выраженной кровопотерей [14], депо железа формируется быстрее, чем у больных миомой матки. Через 3 месяца лечения у этой категории больных мы наблюдали полную нормализацию не только гематологических показателей, но и уровня ферритина (рис. 1). При миоме матки, учитывая, что она вызывает анемию не только в связи с увеличением кровопотери, но и угнетая кроветворение [3], препараты железа надо назначать дольше, до 4 месяцев.
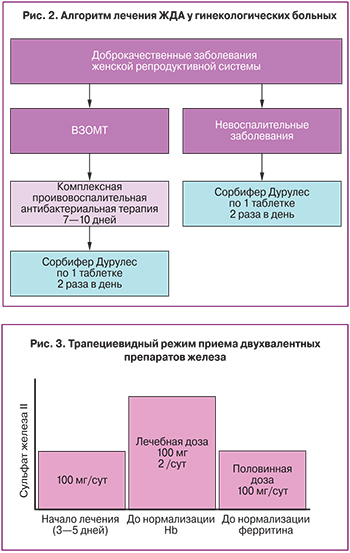
Интересные данные приведены в работе З.Б. Хаятовой (Новосибирск), которая доказывает, что при наличии воспалительных заболеваний органов малого таза (ВЗОМТ) назначение препаратов железа для коррекции анемии надо начинать только после проведения противовоспалительного и антибактериального лечения (рис. 2) [15].
Несмотря на доказанную хорошую переносимость препарата сорбифер дурулес у пациенток со склонностью к запорам, поносам, у беременных женщин можно использовать схему, которая позволяет избежать у большинства больных диспепсических жалоб. Это так называемый трапециевидный режим приема (рис. 3). В течение 3–5 дней препарат назначается по 1 таблетке в сутки. После того, как организм адаптируется к высокой концентрации железа в кишечнике, доза увеличивается до лечебной (100 мг элементарного железа дважды в день), которую пациентки должны получать до нормализации Hb. После того, как показатель Hb станет выше 120 г/л (у беременных выше 110 г/л), доза снижается до профилактической (100 мг элементарного железа в день). Надо обязательно помнить, что лечение должно проводиться до нормализации обмена железа (показатели ФС должны быть около 30 мкг/л).
Заключение
Каждый гинеколог должен быть насторожен на предмет наличия ДЖ у каждой своей пациентки. Если пациентка не имеет явных симптомов сидеропении и анемии, то в группах риска надо обязательно проводить профилактику развития ЖДА. На первых этапах это лечение хронических заболеваний, диета, богатая животным белком, и регулярное наблюдение за эритроцитарными показателями.
При установлении гипохромии и микроцитоза эритроцитов надо начинать лекарственную профилактику ЖДА в дозе 100 мг элементарного железа в сутки. При снижении Hb менее 120 г/л у женщин или 110 г/л у беременных женщин надо начинать лечение с использованием двухвалентных препаратов железа в дозе 100 мг элементарного железа дважды в сутки. В любом случае препараты железа назначаются до нормализации обмена железа.
Если пациентка без анемии и находится в группе риска или анемия носит не гипохромный характер, важно исследовать айрон-статус пациентки, который позволит выявить наличие абсолютного дефицита железа.
Эффективными и безопасными для профилактики и лечения ЖДА у гинекологических больных являются пероральные препараты двухвалентного железа, их использование обязательно должно сопровождаться соблюдением рекомендаций по дозировке. Наиболее предпочтительным препаратом из этой группы является сорбифер дурулес, который также считается и наиболее доступным на российском рынке.
При наличии ВЗОМТ до начала ферротерапии необходимо провести противовоспалительное и антибактериальное лечение. Длительность лечения ЖДА зависит от параметров гемограммы, наличия сопутствующих заболеваний и конкретных заболеваний женской репродуктивной системы, которые должен учитывать врач при планировании программы лечения.
Во избежание развития диспепсических явлений можно использовать трапециевидную схему приема препаратов железа.
Надо знать о наличии некоторых особенностей, которые требует обязательной консультации терапевта/гематолога при наличии анемии:
- Несоответствие анемии критериям ЖДА.
- Прирост Hb менее чем на 10 г/л через месяц после начала лечения (рекомендации Центра по контролю и профилактике заболеваний США).
- Отсутствие нормализации Hb после нескольких месяцев лечения.
- Наличие противопоказаний к использованию пероральных препаратов железа (острые заболевания желудка и двенадцатиперстной кишки) или их плохой переносимости (тошнота, рвота, поносы, запоры).
Таким образом, диагностика, профилактика и лечение ЖДА у гинекологических больных является важнейшей задачей врача-гинеколога, которую он может решать, как правило, самостоятельно, не прибегая к услугам других специалистов.



