Проблема патологии шейки матки (ШМ) актуальна прежде всего из-за распространенности злокачественных процессов среди женщин фертильного возраста, занимающих второе место в мире среди всех злокачественных заболеваний женской половой сферы [1]. По данным Национального канцер-регистра (2006), ежегодно в Украине от рака ШМ умирает около 2500 женщин, половина из которых – репродуктивного возраста. Известно, что злокачественному перерождению ШМ предшествуют доброкачественные изменения, характеризующиеся сохранением цитоархитектоники, которые при определенных условиях прогрессируют в предраковые (с уже необратимыми изменениями ткани ШМ), а со временем – в рак. В последние годы удельный вес фоновых заболеваний ШМ увеличивается [2], чему способствуют изменения социально-экономических условий, ухудшение экологической ситуации, инфицированность населения, особенно молодого репродуктивного возраста.
Доказанный дисбаланс половых гормонов в возникновении рака может быть вызван нарушением в работе эндокринных органов и систем, среди которых немалое место принадлежит щитовидной железе, основной причиной нарушений в работе которой является йододефицит [1–3]. На сегодняшний день в основном изучено влияние нарушений функции щитовидной железы на бере- менность, гинекологическую патологию гормонального характера [4–7]. Однако не изучалась роль патологии щитовидной железы как фактора, сопровождающего доброкачественные процессы ШМ у женщин фертильного возраста йододефицитных регионов.
Цель работы: установить, через какие механизмы в нарушении работы щитовидной железы проявляется влияние йододефицита на возникновение и прогрессирование доброкачественных состояний ШМ.
Материали методы исследования
Клинические исследования проведены в популяции женщин фертильного возраста, проживающих в йододефицитном регионе Украины. В качестве модели такого региона был избран Виноградовский район Закарпатской области.
Исследования, инициированные скрининговым обследованием популяции женщин фертильного возраста, проведены с помощью рандомизированной выборки, во главе которой стоял принцип отбора женщин с доброкачественной патологией ШМ, проживающих на территории с доказанным йододефицитом.
Оценка состояния репродуктивного здоровья, его нарушений, выявление патологических изменений ШМ проводилась в несколько этапов, соответственно разработанной программе.
Ι этап.
1. Выбор базы обследования и изучение экологических и санитарно-гигиенических характерисик.
2. Комплекс организационных мероприятий до начала проведения клинических исследований.
3. Определение репрезентативной выборки женщин фертильного возраста для проведения клинических исследований.
ΙΙ этап.
1. Информирование пациентов о цели и целесо- образности клинических исследований.
2. Проведение индивидуальной работы с каждой женщиной, включенной для участия в обследовании, получение информированного согласия на участие.
ΙΙΙ этап.
1. Копирование данных медицинской документации.
2. Углубленное целенаправленное исследование женщин профильными специалистами (эндокринологом, терапевтом).
3. Проведение клинических исследований.
4. Формирование базы данных. IV этап.
Анализ и статистическая обработка полученных результатов.
Использовались следующие методы исследования:
1) Клинические: создание программы клинического исследования, сбор данных, осмотр специалистов;
2) Микробиологические, вирусологические: бактериоскопический, бактериологический, метод иммуноферментного анализа (ИФА);
3) Гормональные исследования методом ИФА – фолликулостимулирующий гормон (ФСГ), лютеинизирующий гормон (ЛГ), эстрадиол (Е2), про- гестерон (П), тиреотропный гормон (ТТГ), тироксин свободный (Т4св);
4) Инструментальные: кольпоскопия и ультразвуковое исследование (УЗИ);
5) Биохимический: суточная экскреция йода мочой церий-арсенитовым методом (реакция Сандум–Кольгоффа).
Статистическую обработку данных проводили с помощью ПО SPSS-14.0 для Windows.
Обследованы 218 женщин фертильного возраста, обратившиеся в женскую консультацию в связи с прохождением ежегодного профилактического осмотра. Дальнейшие клинические исследования проведены у женщин с доброкачественной патологией ШМ после получения информированного согласия на углубленное обследование, на которое согласились 106 женщин (48,6%), однако в ходе проведения обследования еще 6 человек выбыли из состава клинических групп. В итоге полное обследование в соответствии с программой клинического наблюдения прошли 100 исследуемых. Из них 50 женщин проживали в йододефицитном регионе (Закарпатская область), все они имели доброкачественные заболевания ШМ (1-я основная группа); 50 проживали в регионе без йододе- фицита (Полтавская область) и не имели патологии ШМ (2-я группа сравнения).
Пациентки были рандомизированы по возрасту и не различались в основной группе и группе сравнения. Возраст обследованных женщин колебался от 18 до 46 лет, из них в диапазоне 18–24 лет было 36%, 25–34 – 36%, 35–46 – 28%, а средний возраст составил 28±2 года.
Результаты исследования
По клиническим проявлениям фоновой патологии ШМ в основной группе у 15 (30%) женщин выявлены экзо- и эндоцервициты, у 15 (30%) – полипы ШМ, у 10 (20%) – эктопия цилиндрического эпителия, у 10 (20%) – лейкоплакия ШМ.
Оценка репродуктивной функции показала, что 43 (86%) женщины основной группы были рожавшими. При этом одни роды имели 21 (42%), двое и более – 19 (38%), больше трех родов – 3 (6%) женщины. Первичное бесплодие выявлено у двух женщин (4%), вторичное – у одной (2%). Искусственные аборты в анамнезе имели 12 женщин (24%), из них один аборт – 7 (14%), два и более – 5 (10%) обследованных.
Наибольшую часть сопутствующей гинекологической патологии при доброкачественных процессах ШМ занимали хронические воспалительные заболевания половых органов (34%). Второе место (18%) – пролиферативные процессы матки, которые проявлялись лейомиомой и гиперплазией эндометрия, соответственно в 8 и 10% наблюдений. Изменения функции яичников проявлялись поликистозом (2%), образованием функциональных кист (6%), предменструальным синдромом (4%), нарушением менструального цикла (10%).
Анализ данных по выявлению количества и состава микрофлоры нижнего и верхнего отделов гениталий показал, что наиболее часто встречались такие инфекционные возбудители, как стрептококки (40%), эпидермальный стрептококк с гемолитическими свойствами (36%), золотистый стафилококк (26%), кишечная палочка (28%) и гарднереллы (36%). Высокий уровень обсеменения подтверждает инфекционное происхождениефоновой патологии ШМ, с одной стороны, и изменения в местной защите, с другой, что проявляется низким уровнем лактобактерий (42%).
Исследование соматического здоровья женщин основной группы показало, что наиболее частой экстрагенитальной патологией являлась патология щитовидной железы – у 19 женщин (38%). Из них у 11 (22%) пациенток определялся диффузный зоб І степени, у 8 (16%) – диффузный зоб ІІ степени.
Изучение йодного обеспечения (по медиа- не йодурии), что являлось основным критерием определения степени йододефицита, показало, что у женщин из региона природного йододефицита (1-я группа) наиболее часто встречалась легкая степень йододефицита – в 56% случаев, а в группе сравнения – в 24% (p<0,05). Средняя степень йодной недостаточности обнаружена у 19 (38%) пациенток 1-й группы и только у 5 (10%) – во 2-й группе (p<0,05). У одной женщины (2%) основной группы экскреция йода с мочой свидетельствовала о тяжелой степени йододефицита. Только у двух женщин (4%) основной группы медиана йодурии соответствовала норме, в то время как в группе сравнения таких женщин было 33 (66%) (p<0,05).
Наиболее выраженный йододефицит по медиане йодурии выявлялся при полипах ШМ (100%) и эктопии цилиндрического эпителия (93%), что подтверждает их связь с гормональным фоном женщины.
Дополнительный анализ результатов гормональных исследований тиреоидного статуса свидетельствует, что при зобе 0 и I степени средние уровни ТТГ и Т4св в крови соответствовали норме и не отличались от показателей группы сравнения. Однако зоб II степени сопровождался повышением концентрации ТТГ в крови (4,19±0,44 мМО/л); при этом средний уровень Т4св имел тенденцию к снижению (ниже 11,97 нмоль/л). Таким образом, у женщин с зобом ІІ степени и фоновыми процессами ШМ в 75% случаев диагностировался гипотиреоз (табл. 1).
Таблица 1. Показатели тиреоидного гомеостаза у женщин с фоновой патологией ШМ в зависимости от степени диффузного зоба
Изучение особенностей гонадотропных и половых гормонов у женщин с фоновой патологией ШМ показало, что в первую фазу менструального цикла уровень гонадотропных гормонов у большинства женщин не изменялся. Исключение составили женщины с полипами ШМ, у которых тенденция к снижению содержания гонадотропных гормонов имела место уже в первую половину цикла. Во вторую фазу изменения проявлялись достоверным снижением секреции гипофизарных гормонов (p<0,05).
Индивидуальный анализ результатов обследования показал, что особенно низкие концентрации ЛГ в сыворотке крови чаще наблюдались у женщин с полипами ШМ. Во вторую фазу цикла изменения регуляторной гипофизарной функции в основном проявлялись достоверным снижением секреции фоллитропина и лютеотропина, что могло свиде- тельствовать о гиперэстрогении (табл. 2).
Таблица 2. Концентрация гонадотропных гормонов в крови женщин с фоновой патологией ШМ, проживающих в условиях природного йододефицита.
Гормональная функция яичников у женщин основной группы также в большей степени нарушалась во второй фазе цикла. Это касалось секреции как прогестерона, так и эстрогенов (табл. 3).
Таблица 3. Концентрация половых гормонов яичника в сыворотке крови женщин с фоновой патологией ШМ.
У здоровых женщин контрольной группы концентрация Е2 в крови во вторую фазу цикла имела только тенденцию к увеличению. При фоновых заболеваниях ШМ содержание этого гормона в крови во второй половине цикла достоверно превышало соответствующий показатель в первую фазу цикла (p<0,05), что свидетельствовало о нарушениях процессов созревания фолликула и овуляции.
Концентрация П во вторую фазу цикла у женщин с патологией ШМ достоверно снижалась: при полипах – в 8,1 раза, экзо- и эндоцервицитах – в 2,9 раза, при лейкоплакии – в 2,8 раза, при эктопии цилиндрического эпителия – в 3,7 раза относительно показателя здоровых женщин (группа сравнения).
Снижение коэффициента П/Е2 у женщин основной группы свидетельствовало том, что относительная гиперэстрогения, а также абсолютная и относительная гипопрогестеронемия имеет место у значительного числа обследованных пациенток и является, по всей вероятности, одним из патологических звеньев развития фоновых заболеваний ШМ у женщин, проживающих в условиях природного йододефицита.
Оценка гормонального статуса женщин в зависимости от уровня йодурии определила, что увеличение степени йодной недостаточности влияло на уровень ЛГ, который при средней степени йодной недостаточности достоверно снижался относительно показателей, определяемых при легкой степени йододефицита (p<0,05).
Функциональное состояние яичников снижено как при легкой, так и при средней степени йодной недостаточности. Это проявлялось снижением содержания Е2 в І фазу менструального цикла и достоверным снижением уровня П в во II фазу менструального цикла (p<0,05).
В условиях йододефицита, безусловно, имеет значение также взаимосвязь гормональных показателей и состояния йодурии. Определение корреляционных взаимосвязей между уровнем йодурии и гормональными показателями женщин с фоновой патологией ШМ показало, что коэффициенты корреляции соответствуют слабой или умеренной силе связи. Так, умеренная корреляционная связь (r=-0,31) наблюдалась между уровнем йода в моче и концентрацией Т4св и ТТГ в сыворотке крови. На наш взгляд, это логично и соответствует сопряженности изменений йодурии с соответствующим снижением или увеличением концентрации Т4св в крови и противоположным (по принципу обратной связи) по характеру изменений содержания ТТГ в сыворотке крови.
Исходя из вышеизложенного, следует отметить, что состояние щитовидной железы оказывает существенное влияние на развитие фоновых процессов ШМ в условиях йододефицита. Как субклинический, так и клинически выраженный гипотиреоз сопутствуют снижению функционального состояния системы гипофиз-яичники, что приводит к снижению уровня половых гормонов. Это, в свою очередь, углубляет нарушения функционального состояния гипофизарнореоидной системы, образуя порочный круг.
Многофакторность природы возникновения и развития доброкачественных процессов ШМ в условиях йододефицита диктует алгоритм диагностики, который должен предусматривать определение всех возможных патогенетических механизмов развития изменений шейки матки.
Параллельно с общеизвестными клиническими протоколами в алгоритм диагностики включены и специальные методы обследований.
Разработанный алгоритм дифференцированного патогенетического лечения предусматривает принцип индивидуального подхода параллельно с общепринятыми методами лечения (рисунок).
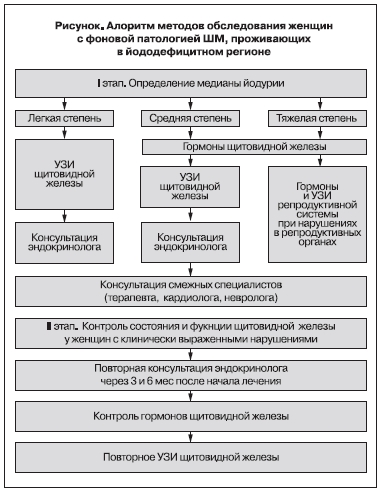
Раскрытые новые звенья патогенеза фоновой патологии ШМ диктуют важность использования препаратов, способных одновременно корригировать эти патологические нарушения. Так, при легкой степени йододефицита и без функциональных изменений щитовидной железы назначались препараты йода – 200 мкг в сутки в непрерывном режиме. При субклиническом и клинически выраженном гипотиреозе назначался тиреоидный гормон – левотироксин в дозе 50–75 мг в сутки параллельно с препаратами йода до нормализации уровня ТТГ. Вместе с препаратами заместительной терапии с целью профилактики и восполнения йододефицита рекомендовали употребление продуктов с высоким содержанием йода.
Заключение
Нарушения репродуктивного здоровья женщин, проживающих в условиях йододефицита, ассоциированы с доброкачественными (фоновыми) изменениями ШМ и проявляются хроническими воспалительными заболеваниями женских половых органов (в 34% наблюдений), пролиферативными процессами матки (у 18% обследованных), различными наруше- ниями менструального цикла (в 10% наблюдений).
Йододефицитные состояния, выявленные по уровню йодурии, отмечены у 96% женщин из региона природного йододефицита, при этом в 56% случаев отмечена легкая степень, в 38% – средняя и в 2% – тяжелая степень йододефицита. Наиболее выраженный йододефицит обнаружен при полипах ШМ (100%) и эктопии цилиндрического эпителия (93%).
Нарушения функционального состояния щитовидной железы, выявленные в 38% случаев, при зобе І степени представлены увеличением концентрации ТТГ при нормальных показателях Т4св в крови, что свидетельствует о наличии субклинического гипотиреоза; снижением показателей Т4св в сочетании с высоким уровнем ТТГ – при зобе ІІ степени, проявляющимся клинически выраженным гипотиреозом у женщин, проживающих в йододефицитном регионе.
При фоновых заболеваниях ШМ обнаружено снижение функционального состояния системы гипофиз-яичники, что проявляется тенденцией к уменьшению концентрации половых гормонов в крови и свидетельствует о нарушении процессов созревания фолликула и формирования желтого тела. Уменьшение коэффициента П/Е2 во второй фазе цикла отображает состояние относительной гиперэстрогении и гипопрогестеронемии, усугубляющееся в зависимости от степени йододефицита и образующее порочный круг.
Раскрыты новые патогенетические механизмы возникновения доброкачественных заболеваний ШМ, что диктует необходимость исследования насыщенности организма йодом, а также функционального состояния щитовидной железы у женщин, проживающих на территориях с природным йододефицитом, для определения тактики их ведения.
Обследование женщин, проживающих в йододефицтном регионе, кроме общепринятых методов, должно включать также определение медианы йодурии и функционального состояния щитовидной железы. Так как практически у всех женщин определяется йододефицит, параллельно с лечением патологии ШМ при легкой степени йодной недостаточности необходимо назначать препараты йода (200 мкг в сутки) как с лечебной, так и с профилактической целью, а также рекомендовать включать в рацион питания продукты, обогащенные йодом.
Выявленный йододефицит средней и тяжелой степени (по медиане йодурии) необходимо дообследовать на предмет функциональных нарушений щитовидной железы (гипотиреоз), а при наличии последнего проводить лечение препаратами заместительной гормонотерапии вместе с препа- ратами йода под контролем гормонов щитовидной железы наряду с лечением патологии ШМ.



